Содержание
- Причины возникновения
- Диагностика
- Лечение и прогноз
Вторичная отслойка сетчатки — патологическое состояние, возникающее вследствие травм глаза или развития ряда заболеваний органа зрения (опухолей сетчатки и сосудистой оболочки, воспалительных процессов в хориоидее и пр.). При этом, вызванная каким-либо патологическим процессом вторичная отслойка сопровождается выходом жидкости (экссудата) под внутреннюю оболочку и последующим скоплением ее там. Подобное состояние в некоторых случаях приводит к разрывам сетчатки.
Вторичная отслойка сетчатки, называемая также экссудативной, отличается от первичной тем, что не является самостоятельной клинической формой заболевания, а всегда выступает лишь осложнением имеющейся патологии глаз.
Причины возникновения
Как уже указывалось выше, причиной вторичной отслойки сетчатки становятся заболевания и травмы глаза. К патологиям органа зрения, способным спровоцировать отслойку ретины, специалисты относят:
- Воспалительные процессы, включая симпатическую офтальмию, задний склерит, синдром Фогта-Канаяги-Харады и пр.;
- Неопластические состояния, такие как метастазирующие опухоли, миелома, хороидальная меланома и др.;
- Сосудистые патологии, в том числе болезнь Коатса, злокачественная гипертензия, преэклампсия;
- Генетически обусловленные аномалии — хориоидальная колобома, синдром восходящего солнца, ямка диска зрительного нерва;
- Синдром увеальной эффузии;
- Нанофтальм.
Риск возникновения вторичной отслойки сетчатки также существует при хирургических операциях с вторжением во внутренние среды глаза, проникающих ранениях органа зрения и прогрессировании опасных форм дистрофий сетчатки. Особенно он велик при злокачественной миопии и при имевшей место отслойке сетчатки у ближайших родственников.
Диагностика
Проблем с диагностированием вторичной отслойки сетчатки, как правило не возникает, так как отличить ее от первичной отслойки довольно легко. Диагноз устанавливается на основании собранного анамнеза, а также данных компьютерной томографии, ультразвукового исследования, офтальмоскопии и биомикроскопии глаз.
Лечение и прогноз
Для лечения вторичной экссудативной отслойки сетчатки применяются методы аналогичные лечению первичной отслойки. Единственным отличием является параллельная терапия основного заболевания, приведшего к возникновению патологии.
Если вторичная отслойка произошла по причине новообразования в глазных средах, в обязательном порядке проводится его оперативное лечение. В остальных случаях применяются известные хирургические методы:
- Экстрасклеральное пломбирование разрывов сетчатки;
- Экстрасклеральное баллонирование;
- Удаление стекловидного тела — витрэктомия.
Прогноз лечения отслойки сетчатки, напрямую связан с со степенью развития заболевания, ставшего ее причиной и характером его протекания.
Для предотвращения возникновения отслоек необходимо проходить регулярные офтальмологические обследования. Особенно актуальны такие обследования для людей, входящих в группы риска по указанным выше заболеваниям. Только своевременное выявление отслойки сетчатки и проведение ее хирургического лечения, способно помочь минимизировать риск возникновения серьезных проблем со зрением.
Опухоли хориоидеи
Опухоли хориоидеи — это группа патологических образований сосудистой стенки, которая включает в себя невус, увеальную меланому и гемангиому. В течение длительного промежутка времени клинические симптомы отсутствуют. Снижение остроты зрения и страбизм возникают только при увеличении диаметра новообразования. Диагностика опухолей хориоидеи основывается на проведении офтальмоскопии, визометрии, ФАГ, биомикроскопии, ОКТ, УЗД. В зависимости от формы заболевания тактика лечения сводится к проведению лазерной коагуляции, криотерапии, брахитерапии, фотодинамической терапии, транспупиллярной термотерапии. При отсутствии эффекта или большом размере опухоли хориоидеи показана энуклеация.
Общие сведения
Опухоли хориоидеи — это доброкачественные или злокачественные новообразования сосудистой оболочки глазного яблока. Невус — наиболее распространённое доброкачественное образование органа зрения. Частота его выявления при офтальмоскопии составляет 2%. В тоже время, при аутопсии данную патологию диагностируют у 6,5-20% пациентов. У лиц женского и мужского пола невусы определяются в равной степени. Распространенность увеальной меланомы среди всех патологий глаз составляет 5%. Риск образования этой опухоли хориоидеи существенно увеличивается с возрастом больного и после 69 лет с каждым годом возрастает на 50 случаев (из расчета на 1 млн. населения). Общая заболеваемость гемангиомой глаза среди общего числа интраорбитальных патологических новообразований составляет 0,76%. Данный вид опухоли хориоидеи встречается во всех возрастных группах, но чаще диагностируется после 10 и до 60 лет.
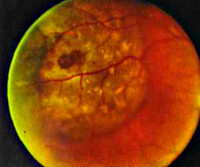
Опухоли хориоидеи
Причины опухолей хориоидеи
Зачастую опухоли хориоидеи развиваются спорадически. Однако в литературе описаны семейные случаи увеальной меланомы, что позволяет отнести ее к числу генетически детерминированных патологий. Дисфункция генов-супрессоров опухолевого роста (CDKN2A, CDK4) приводит к развитию хромосомных мутаций, локализирующихся на коротком плече 21 или длинном плече 14 хромосомы. Каскад патологических процессов включает в себя нарушение синтеза белков p16 и p14ARF. Развитию данной опухоли хориоидеи может предшествовать окулодермальный меланоз или нарушение пигментного обмена. Нередко она возникает в результате малигнизации прогрессирующего невуса, но наиболее распространенная причина появления неоплазии — мутация «de novo». С учетом морфологической картины различают веретеноклеточный, эпителиоидный и смешанный варианты увеальной меланомы. Специфическая окраска опухоли хориоидеи обусловлена отложением липофусциновых зёрен.
Гемангиома относится к числу гамартом. Причина образования — тканевая аномалия развития. Состав новообразования имеет те же компоненты, что и окружающие ткани, но степень его дифференциации и строение резко нарушены. Риск развития опухолей хориоидеи возрастает при длительном контакте с ультрафиолетовым излучением или на фоне солнечных ожогов глаз. В популяции заболевание чаще встречается среди лиц, в фенотипе которых присутствуют голубые глаза, светлая кожа и волосы, множественные невусы (более 50).
Симптомы опухолей хориоидеи
С клинической точки зрения выделяют сосудистые и пигментные опухоли хориоидеи. Также различают доброкачественные и злокачественные новообразования. К пигментным формам относят невусы (стационарные и прогрессирующие). В большинстве случаев это врожденный вид опухолей хориоидеи, но интенсивность пигментной окраски усиливается после 30-летнего возраста. Их выявляют в заднем полюсе глазного яблока, реже в экваториальной области или перед ней. Описаны случаи бинокулярного поражения органа зрения. Как правило, течение заболевания бессимптомное. Увеличение в размере прогрессирующего невуса в редких случаях приводит к снижению остроты зрения.
Клинические проявления увеальной меланомы зависят от ее диаметра и степени вовлечения в патологический процесс окружающих сосудов. Ангиогенез в области опухоли хориоидеи и изменения сосудистой стенки (утолщение и уплотнение) приводят к разрыву внутренней оболочки глазного яблока. Зачастую симптоматика отсутствует. В редких случаях пациенты предъявляют жалобы на вспышки света, снижение зрительных функций, появление «мушек» или «чёрной занавеси» перед глазами. При большой распространенности опухолевого процесса у больных прогрессивно снижается острота зрения.
Гемангиома относится к группе доброкачественных опухолей хориоидеи. Для нее характерен быстропрогрессирующий рост, который очень часто приводит к полной отслойке сетчатки. Первый симптом заболевания у взрослых — нарушение зрительных функций. В детском возрасте данная опухоль хориоидеи становится причиной страбизма. С клинической точки зрения выделяют ограниченную и диффузную формы. При ограниченном варианте формируется небольшой узел с четко очерченными краями. Клинические проявления мало выражены. При диффузном распространении опухолевого процесса, заболевание осложняется энцефалофациальным ангиоматозом (синдром Стерджа-Вебера).
Диагностика опухолей хориоидеи
Диагностика опухолей хориоидеи основывается на результатах офтальмоскопии, визометрии, флуоресцентной ангиографии, биомикроскопии, оптической когерентной томографии (ОКТ), ультразвукового исследования (УЗД) в В-режиме. При офтальмоскопии невусы имеют вид плоских, приподнятых над уровнем окружающих тканей образований размером до 0,1 см. В зависимости от выраженности пигментации их цвет варьирует от сероватого до серо-коричневого. Границы зачастую неровные, но с четкими очертаниями. Неровность контуров обусловлена прилежащими сосудами. Для невусов, лишенных пигмента, характерна овальная или округлая форма с ровными, но менее очерченными контурами. В отличие от прогрессирующих невусов, на поверхности стационарных присутствуют друзы. Для их дифференциальной диагностики проводится офтальмоскопия с цветными фильтрами. Красная окраска фильтра позволяет визуализировать данный тип опухоли хориоидеи, при зеленой патологическое образование не определяется.
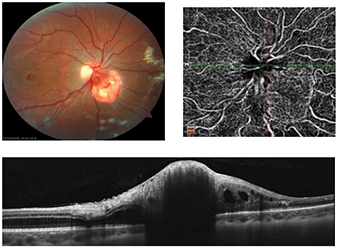
Методом флуоресцентной ангиографии при стационарной форме выявляется снижение флуоресценции на протяжении всего обследования. При этом в окружающей сосудистой оболочке изменения не выявляются. Об изменениях хориоидеи свидетельствует пропотевание и яркое свечение красителя. При офтальмоскопии увеальной меланомы обнаруживается небольшой узелок с постэкваториальной локализацией. Опухоль хориоидеи — желто-коричневой или аспидной окраски с друзами на поверхности или в окружающих тканях. Методом ОКТ устанавливается точная локализация, размеры, степень распространения на окружающие ткани. У большинства пациентом при визометрии диагностируется снижение остроты зрения.
При проведении офтальмоскопии отграниченная гемангиома имеет вид небольшого узелка округлой формы с ровными контурами диаметром 0,3-1,5 см. Средняя толщина патологического образования составляет 0,3-0,4 см. Цвет данной формы опухоли хориоидеи — от светло-серого до темно-красного. Для дифференциальной диагностики гемангиомы от меланомы следует провести флуоресцентную ангиографию. При гемангиоме средний диаметр сосудов опухоли соответствует таковому сосудов хориоидеи, также на ее поверхности могут появляться небольшие очаги кровоизлияния. Из-за прогрессирующего ангиогенеза при меланоме новообразованные капилляры имеют меньший калибр и более извитой ход. На УЗД опухоли хориоидеи определяется ток крови и характерная пульсация сосудов, что позволяет подтвердить диагноз. Наружный осмотр проводится для выявления типичной симптоматики страбизма.
Лечение опухолей хориоидеи
Тактика лечения при опухолях хориоидеи зависит от формы заболевания. При появлении признаков, свидетельствующих о трансформации стационарного невуса в прогрессирующий, показана лазерная коагуляция. При обнаружении увеальной меланомы большого размера следует провести энуклеацию глазного яблока. Если диаметр патологического новообразования незначительный, а опухоль не распространяется за пределы первичного очага, рекомендована контактная лучевая терапия (брахитерапия глаза). Преимущество данного метода лечения опухолей хориоидеи — местное воздействие на меланому максимальной дозой лучевой терапии. При этом на окружающие ткани и критические органы излучение не влияет. Альтернативный вариант — транспупиллярная диод-лазерная термотерапия. Данный метод относится к числу малоинвазивных техник. При этом вся процедура проводится под визуальным контролем.
Выявление гемангиомы — это показание к проведению оперативного вмешательства, что обусловлено большим риском экссудативной отслойки сетчатки и снижения зрительных функций. В лечении отграниченной формы опухоли хориоидеи используется криотерапия, брахитерапия, фотодинамическая терапия и транспупиллярная диод-лазерная термотерапия. Высокой эффективностью обладает лазерокоагуляция в желтом спектре излучения. Тактика лечения сводится к облитерации кровеносных сосудов. Преимущество этой методики — ликвидация выпота экссудата из новообразованных сосудов за счет адгезии пигментного слоя и сенсорной сетчатки. Субретинальная жидкость при этом резорбируется.
Прогноз и профилактика опухолей хориоидеи
Специфических мер по профилактике опухолей хориоидеи в офтальмологии не разработано. Все пациенты с установленным диагнозом доброкачественного или злокачественного новообразования сосудистой оболочки должны находиться на диспансерном учете у офтальмолога. После проведения оперативного лечения периодически необходимо проходить профилактическое обследование у специалиста, ограничить пребывание на солнце, избегать работы при высокой температуре окружающей среды.
Прогноз для жизни и трудоспособности при стационарной форме невуса благоприятный. Прогрессирующий вариант следует рассматривать как предраковое состояние. Наиболее злокачественная среди опухолей хориоидеи — меланома, прогноз для жизни определяется стадией развития. Гемангиома сосудистой оболочки — прогностически благоприятное заболевание, однако у отдельных больных возможна полная потеря зрения.
Опухоли хориоидеи
В отделении проводят лечение пациентов как с доброкачественными (гемангиомы, вазопролиферативные), так и со злокачественными (меланомы) новообразованиями сосудистой оболочки глаза.
Диагностика опухолей хориоидеи
1. Клинический осмотр — комплексный осмотр органа зрения на специальном приборе — щелевой лампе.
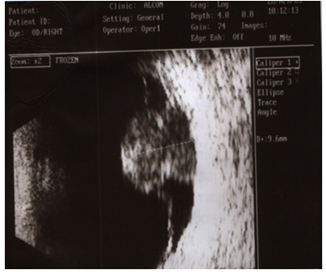
2. Ультразвуковое исследование — ведущий метод диагностики опухолей глаза. Методика проведения контактная и безболезненная. Сканирование позволяет «увидеть» опухоль при непрозрачных средах глаза, установить ее размеры.
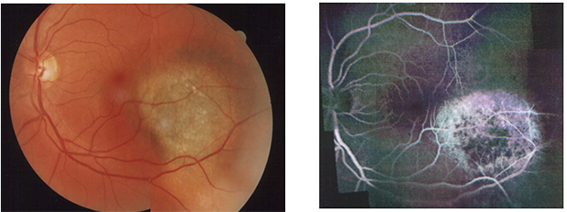
3. Флюоресцентная ангиография — метод позволяет исследовать сосуды глазного дна и выявить характерные признаки для опухолей. При этом проводится введение специального вещества (например, флюоресцеин) в вену пациента. Метод противопоказан при аллергических реакциях в анамнезе (на йод и другие медикаменты).
4. Оптическая когерентная томография — бесконтактный метод диагностики, который позволяет определить состояние сетчатки и зрительного нерва и выявлять их изменения на ранних стадиях заболевания. Ангио-ОКТ — метод количественной и качественной оценки микрососудистого русла заднего сегмента глаза.
5. Биопсия внутриглазной опухоли — инвазивный метод диагностики, сопряжен с риском развития хирургических осложнений (чаще всего — геморрагических). Применяется относительно редко. В последнее время используется с целью получения биологического материала для проведения генетического исследования.
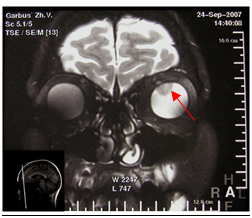
6. КТМРТ орбит — бесконтактный метод диагностики, позволяющий в ряде случаев выявить внутриглазное образование, вторичную отслойку сетчатки.
Лечение внутриглазных опухолей
Все виды лечения МХ, проводимые в нашем учреждении, входят в стандарты оказания ВМП и доступны пациентам бесплатно при оформлении квоты в департаменте здравоохранения по месту жительства.
Органосохраняющее лечение при опухолях хориоидеи, проводимые в отделении:
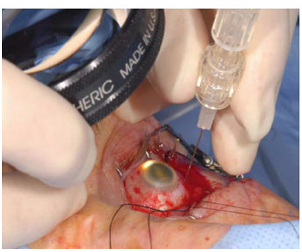
1. Брахитерапия (контактное облучение опухоли с использованием радиоактивных офтальмоаппликаторов с радиоизотопами Ru-106 и Sr-90)
БТ является методом выбора лечения пациентов с большинством внутриглазных опухолей.

Как проводится лечение: метод обезболивания — комбинированный (внутривенный+местное обезболивание), в условиях операционной врач подшивает аппликатор к поверхности глазного яблока в проекции опухоли. В течение 3-7дн (рассчитывается индивидуально), пока осуществляется лечебное воздействие, пациент находится в стационаре. После получения опухолью необходимой дозы облучения аппликатор снимают (вторая операция). Пациента выписывают на следующий день либо через день.
Оценка результатов лечения: проводится лечащим врачом-офтальмологом через 3-4 мес после лечения на основании осмотра и обследования пациента. Наблюдение проводится с различной периодичностью в течение всей жизни пациента.
2. Диод-лазерная транспупиллярная термотерапия — метод лазерного воздействия на опухоль, суть которого состоит в ее нагревании и последующем разрушении опухоли.

Лечение проводится под местной анестезией в условиях лазерной операционной и длится в среднем 20мин. Кратность воздействия: 1-5 раз с перерывом 2-6 мес.
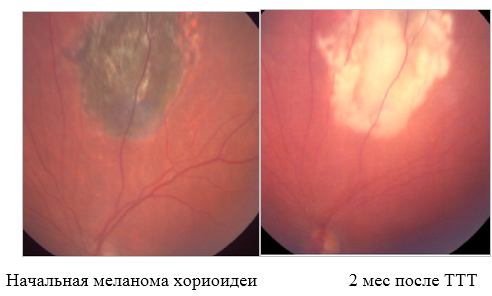
Ограничения метода: опухоли высотой более 3,5мм и основанием более 10мм, расположенные на периферии глазного дна, беспигментные опухоли, выраженный экссудативный процесс в зоне образования.
3. Хирургическое удаление опухоли (эндовитреальное, транссклеральное)
Эндовитреальное удаление внутриглазной опухоли (эндорезекция)
Транссклеральное удаление проводится при (иридо)цилиохориоидальных опухолях высотой более 5-6 мм и небольшом диаметре основания (до 15-17 мм), при высоком риске осложнений со стороны переднего отрезка глаза при проведении лучевой терапии (БТ, ГН и пр.).
4. Криодеструкция
Метод имеет значительные ограничения, в связи с чем применяется достаточно редко.
5. Стереотаксическое облучение на аппарате «Гамма-нож»
6. Комбинированное лечение (брахитерапия + термотерапия, хирургическое удаление + брахитерапия)
Виды ликвидационного лечения при опухолях хориоидеи, проводимые в отделении:
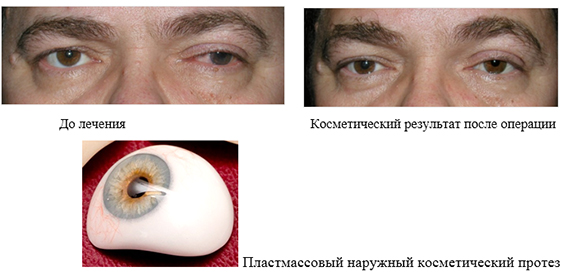
1. Энуклеация с последующим наружным протезированием
Лечение проводится в условиях комбинированного обезболивания, в осложненных случаях — под наркозом. Длительность лечения — 40-60мин. Подбор первичного (временного) наружного протеза проводится уже при выписке пациента из стационара (на 4-7 день после операции). Памятка для пациентов по уходу за глазным протезом. Подбор постоянного наружного протеза проводится через 3-4 мес (после полного рассасывания отека) при самостоятельном обращении пациента на фабрику глазного протезирования в г. Москве либо по месту жительства.
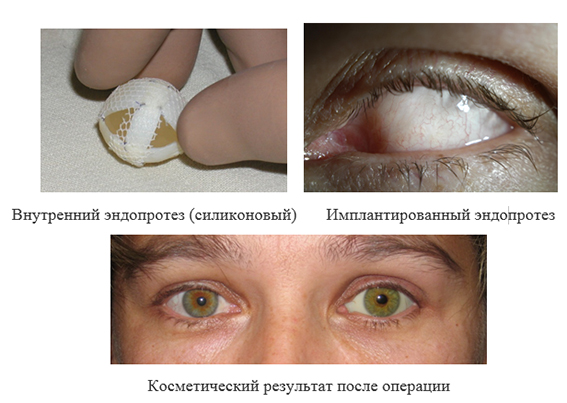
2. Энуклеация с пластикой культи и имплантацией внутреннего протеза и с последующим наружным протезированием. Используемые импланты: силиконовый эндопротез, вкладыш-имплантат орбитальный ВИО-«Экофлон»
Лечение проводится в условиях комбинированного обезболивания, в осложненных случаях — под наркозом. Длительность операции — 60-90 мин. Подбор первичного наружного протеза проводится уже при выписке пациента из стационара (на 7-10 день после операции).
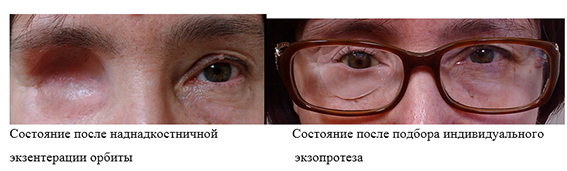
3. Экзентерация орбит
Лечение проводится под наркозом. Длительность операции — около 2 часов. Госпитализация длится 3-4 недели. Подбор и изготовление экзопротеза проводится примерно через 6-12 мес после операции.
Памятка для пациентов с меланомой сосудистой оболочки:
1. Проведение МРТ органов брюшной полости 2 раза в год (по показаниям — каждые 3 месяца).
2. Проведение КТ легких 1 раз в год
3. При выявлении метастазов опухоли необходимо проинформировать об этом лечащего врача-офтальмоонколога для получения соответствующих рекомендаций.
4. Динамическое пожизненное наблюдение у офтальмоонколога с периодичностью, установленной врачом.
5. Противопоказано: резкая смена климата, применение физиотерапевтического лечения, особенно на область головы и шеи, применение витаминных и сосудорасширяющих препаратов, чрезмерные физические нагрузки.
6. Группа инвалидности по общему заболеванию (Приказ Минтруда России № 664н от 29.09.2014г, методического письма ФБ МСЭ от 17.04.2015 № 2720/2015 по актуальным вопросам практики применения приказа Минтруда от 29.09.2014 года N 664н).
- Ковнер, «Очерки истории M.».
- М.П. Киселева, З.С. Смирнова, Л.М. Борисова и др. Поиск новых противоопухолевых соединений среди производных N-гликозидов индоло[2,3-а] карбазолов // Российский онкологический журнал. 2015. № 1. С. 33-37.
- М.П. Киселева, З.С. Шпрах, Л.М. Борисова и др. Доклиническое изучение противоопухолевой активности производного N-гликозида индолокарбазола ЛХС-1208. Сообщение II // Российский биотерапевтический журнал. 2015. № 3. С. 41-47.
- https://doctor-shilova.ru/stati/vtorichnaya-otslojka-setchatki/.
- https://www.KrasotaiMedicina.ru/diseases/ophthalmology/choroidal-tumors.
- https://mntk.ru/patients/children-treatment/opuhol/horio/.
- А.В. Ланцова, Е.В. Санарова, Н.А. Оборотова и др. Разработка технологии получения инъекционной лекарственной формы на основе отечественной субстанции производной индолокарбазола ЛХС-1208 // Российский биотерапевтический журнал. 2014. Т. 13. № 3. С. 25-32.
- Debjit B., Rishab B., Darsh G., Parshuram R., Sampath K. P. K. Gastroretentive drug delivery systems- a novel approaches of control drug delivery systems. Research Journal of Science and Technology;10(2): 145–156. DOI: 10.5958/2349-2988.2018.00022.0.