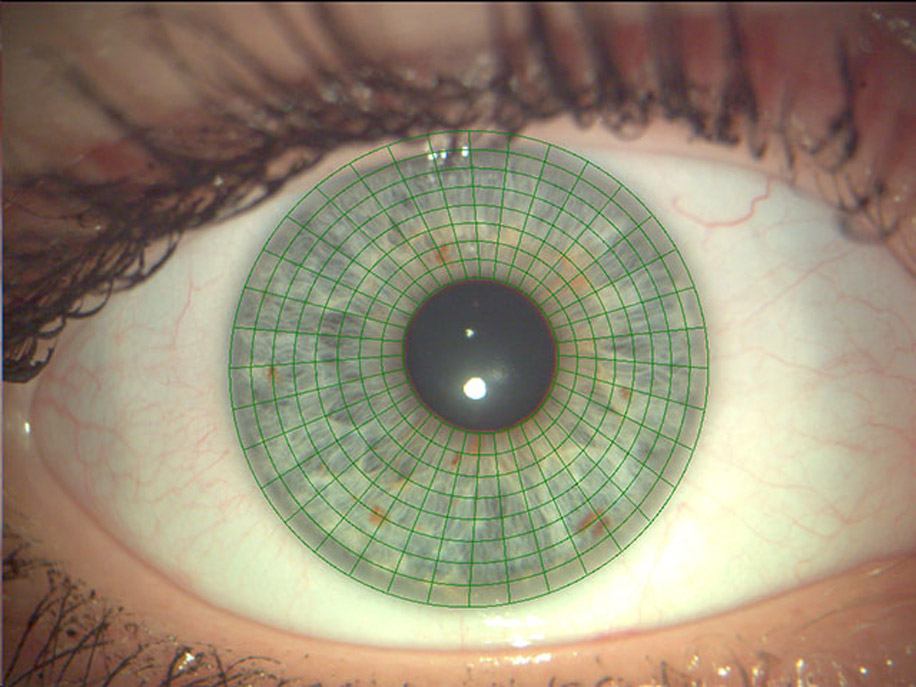
Наша сетчатка — тончайший внутренний слой глаза. Именно он отвечает за восприятие световых волн и формирует изображение, которое передается в наш мозг. В норме сетчатка плотно прилегает к глазному дну и соединяется с глазным нервом. Другой своей стороной она соприкасается со стекловидным телом.
Если по каким-либо причинам развивается отек сетчатки глаза, зрение человека заметно ухудшается. Очки при этом не помогают. При своевременном лечении процесс обратим, зрение можно восстановить или надолго стабилизировать. При отсутствии терапии в тканях сетчатки неизбежно происходят дегенеративные изменения, и наступает слепота.
Симптомы отека сетчатки глаза
Симптомы варьируются в зависимости от локализации отека и его обширности.
Если отек затрагивает центр сетчатки — макулу, то зрительные нарушения будут значительными. Макула содержит наибольшее количество светочувствительных рецепторов и является областью наибольшей остроты зрения. Любые изменения в ее работе сразу сказываются на качестве зрения.
При макулярном отеке:
- изображение размывается, особенно в центральной зрительной области;
- глаз плохо фокусируется и вблизи и вдаль (в некоторых случаях зрение хуже с утра, потом улучшается);
- прямые линии и формы предметов искажаются;
- при чтении выпадают отдельные буквы, искривляются строчки;
- нарушается цветовосприятие (доминируют розовые оттенки);
- появляется чрезмерная восприимчивость к яркому свету, вплоть до болезненности.
Если отек имеет ограниченные очаги поражения и возник на периферии сетчатки, симптомы будут выражены слабо и будут не слишком беспокоить человека. При таком распространении говорят о фокальном отеке сетчатки. Его обнаруживают в большинстве случаев только на приеме у офтальмолога, во время профилактического обследования.
Симптомы отека сетчатки могут быть выражены слабо. Обнаружить его можно только на приеме у врача.
Отек может развиваться только на одном глазу. В этом случае второй глаз частично компенсирует зрительные нарушения, из-за чего человек не сразу замечает признаки отечности, чем она и опасна.
Отек сетчатки — прогрессирующая патология. Постепенно отек охватывает другие зоны (от центра к периферии или наоборот) и становится диффузным. Симптомы усиливаются. Под действием скопившейся жидкости сетчатка отслаивается и рубцуется, что грозит невосполнимой потерей зрения.
После диагностирования отечности нужно как можно быстрее провести лечение, чтобы избежать ее дальнейшего распространения и патологических изменений в тканях.
Причины развития отека сетчатки глаза
Отек сетчатки глаза — не самостоятельное заболевание. Это осложнение некоторых других болезней или состояний, в результате которых в сетчатке появляются сосуды с аномальной проницаемостью. Влага «пропотевает» сквозь них и скапливается в окружающих тканях.
Причиной развития отека сетчатки глаза могут стать:
- Офтальмологические патологии, которые приводят к дистрофии или дегенерации сетчатки, например:
- ангиопатия;
- глаукома;
- ретинопатия;
- различные воспалительные процессы;
- окклюзия центральной вены сетчатки;
- миопия высокой степени.
- Системные заболевания, ухудшающие работу кровеносных сосудов всего организма. В группе риска люди, страдающие сахарным диабетом, артериальной гипертонией, атеросклерозом, ожирением.
- Травмы глаза, которые вызывают нарушение кровоснабжение глаза.
- Возрастные изменения в тканях глаза. По мере старения в них накапливаются продукты обмена клеток, образуются утолщения под пигментным слоем сетчатки. Что в свою очередь вызывает воспаление и разрастание новых патологических кровеносных сосудов глаза — ангиогенез.
Возрастная макулярная дегенерация развивается, как правило, после 65 лет. Примерно в 90% случаев она протекает в «сухой» форме, то есть без отека. Но иногда она начинает прогрессировать и переходит во «влажную» форму. Последняя очень опасна своим стремительным развитием. Необратимые изменения в сетчатке происходят в течение нескольких дней или недель.
Методы лечения отека сетчатки глаза
В арсенале у офтальмологов есть разные методы лечения отека сетчатки глаза. При определенных условиях они применяются совокупно.
- На самых ранних стадиях возможна консервативная терапия. Назначаются противовоспалительные средства и медикаменты, улучшающие кровоснабжение и обмен веществ в тканях глаза.
- При фокальной форме отека, то есть когда очаг отека небольшой и не в центре, успешно проводится лазерная коагуляция. Она позволяет укрепить сетчатку на периферии и избежать прогрессирования патологии. Подробнее об этой процедуре можно почитать в нашей статье.
Однако лазерная коагуляция имеет ограниченное применение. Макула воздействию не подвергается.
- При макулярном отеке сетчатки рекомендовано хирургическое лечение.
Раньше этот диагноз непременно требовал проведения сложных вмешательств, например, транслокацию макулы. Сейчас такие операции проводятся крайне редко, только при некоторых дистрофических формах сетчатки.
В большинстве случаев уже более 10 лет хирурги-офтальмологи обходятся без скальпеля, а применяют интравитреальное введение ингибитора ангиогенеза (ИВВИАГ).
ИВВИАГ офтальмология: что это
В основе этого метода — применение моноклональных препаратов. Это современный медицинский подход, известный как «прицельная терапия». Он хорош тем, что позволяет целенаправленно воздействовать на саму причину развития патологии.
На сетчатку можно воздействовать «прицельной терапией». ИВВИАГ является одним из методов такой терапии.
Рост «неправильных» сосудов в сетчатке глаза провоцирует специфический белок VEGF, появляющийся в результате ухудшения ее кровоснабжения.
Лечебный препарат содержит многократно клонированные антитела к белку VEGF. Врач помощью укола вводит их в стекловидное тело глаза. Молекулы белка VEGF связываются, и он полностью прекращает свою активность. Тем самым подавляется неоваскуляризация сетчатки, уменьшается проницаемость сосудов.
Такие препараты являются ингибиторами ангиогенеза (ингибиция значит «угнетение»). Для лечения отека сетчатки офтальмологи используют «луцентис» или его аналог — «Эйлеа». Они схожи по своей эффективности, отличаются нюансами механизма действия.
Благодаря действию ингибиторов ангиогенеза:
- небольшая отечность сетчатки исчезает полностью;
- при диффузном отеке обширные зоны дробятся на мелкие очаги, которые затем поддаются коррекции лазеркоагуляцией;
- улучшается структура сетчатки;
- улучшается острота зрения.
В ряде случаев, несмотря на уменьшение отека, острота зрения у пациентов не изменяется. Что объясняется слишком большими дегенеративными изменениями тканей сетчатки и давностью заболевания.
Чем раньше начать лечение отека сетчатки, тем благоприятнее его исход и тем короче терапевтический курс.
Выбор препарата-ингибитора всегда остается за лечащим врачом. Этому предшествует тщательное обследование тканей глаза и их трактовка, исходя из общего анамнеза пациента. Пациент обо всем подробно информируется.
Особенности операции ИВВИАГ
Процедура введения препарата «Луцентис», несмотря на кажущуюся простоту, требует высокого профессионализма врача, поскольку любое вмешательство при отеке сетчатки может спровоцировать воспаление и ухудшить ситуацию. Проводится она только в операционной, в условиях строгой асептики.
Длительность операции: 3-4 минуты.
Анестезия: местная капельная.
Нужно ли лежать в больнице: нет, процедура амбулаторная.
Краткое описание операции:
- Операционное поле вокруг глаза и веки обрабатывается асептическим раствором, в глаз устанавливается векорасширитель.
- Чтобы исключить непроизвольное движение глаза и риски его случайного повреждения, глаз фиксируют специальными пинцетами.
- После введения препарата в течении получаса врач следит, не изменяется ли внутриглазное давление в прооперированном глазу, и только потом отпускает пациента домой.
До и после проведения процедуры в течение трех дней необходимо закапывать противомикробные средства.
Ограничения после операции: сразу после инъекции лучше отказаться от управления транспортным средством, даже если никаких ощущений нет. Они могут проявиться после окончания действия обезболивающего.
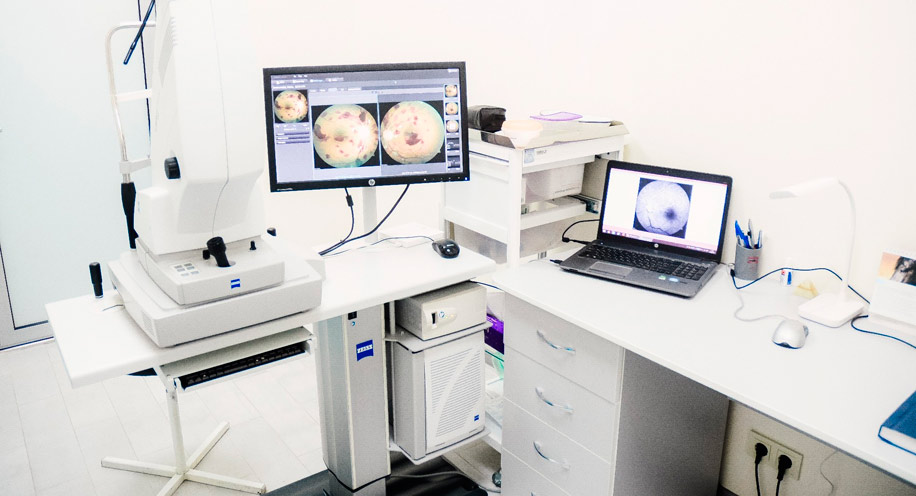
Сколько длится лечение: курс лечения, как правило, включает в себя несколько уколов с интервалом в месяц. Длительность лечения зависит от выраженности отека. На протяжении всей терапии осуществляется контроль за остротой зрения и состоянием сетчатки. В этом помогает лазерная томография.
Отек сетчатки — серьезная патология, которая не проходит сама собой. Ее лечение тем эффективнее, чем раньше к нему приступить. Не пренебрегайте профилактическими осмотрами офтальмолога, а при возникновении любых настораживающих симптомов не тяните с обращением к специалисту. Наши врачи-офтальмологи всегда к вашим услугам!
Хорошего вам зрения!
Почему возникает макулярный отек и чем он опасен?
Макулярный отек — это не самостоятельная болезнь, а признак, при этом не только офтальмологических заболеваний. Сопровождается он снижением центрального зрения. Зачастую это компенсируется вторым глазом, из-за чего больной не сразу замечает признаки отечности. Этим она и опасна.
Макула, или желтое пятно, находится в центре сетчатой оболочки глаза и отвечает за центральное зрение. Под воздействием различных факторов происходит накапливание жидкости в этой части глаза, что и провоцирует отечность.
Отек макулы — это признак какого-то заболевания. При этом данное патологическое состояние очень опасно и способно привести к сильному ухудшению зрения.
Причины отека сетчатки глаза
Основная причина — это попадание жидкости в центре внутренней оболочки. Происходит это вследствие различных процессов. Существуют разные механизмы развития симптома. Впервые его описал ученый C.Р. Ирвин. Он рассматривал отек как последствие операции по удалению хрусталика при катаракте. При этом механизм зарождения его до сих пор точно не выяснен. Предполагается, что развитие макулярного отека определяется видом хирургической операции, проведенной на глаз.

Сегодня известны и другие причины. Одна из самых частых — сахарный диабет, который нередко вызывает диабетическую ретинопатию. Отек возникает из-за повреждения сосудов, через которые жидкость просачивается в макулу.
Факторы, провоцирующие макулярный отек, можно объединить в две группы. В первую входят офтальмологические заболевания:
глаукома;
увеиты;
пигментный ретинит;
отслойка сетчатки;
окклюзия или тромбоз вен сетчатой оболочки;
диабетическая ретинопатия;
аметропия.
Во вторую группу причин включены патологии, которые напрямую не связаны с органами зрения:
гипертония;
сердечно-сосудистые заболевания;
инфекционные болезни;
дисфункция почек;
ревматизм;
атеросклероз;
болезни крови;
нарушения работы центральной нервной системы.
Кроме того, привести к отеку макулы могут:
операции на глазах;
высокий уровень холестерина в крови;
плохая свертываемость крови;
отравления;
воспалительные процессы;
онкология и лучевая терапия;
травмы глазного яблока;
побочные действия лекарств;
малоподвижный образ жизни.
Признаки макулярного отека

Продолжительная отечность макулы способна привести к серьезному ухудшению зрения, а также к дистрофии сетчатой оболочки или разрыву желтого пятна. Но долгое время патологический процесс развивается бессимптомно. У пациента возникает частичное и кратковременное снижение остроты зрения, что компенсируется вторым глазом. По мере скопления жидкости в тканях макулы симптомы становятся более выраженными:
нечеткость изображения в центральной части;
размытость картинки;
диплопия;
ухудшение зрения по утрам;
чрезмерная светочувствительность;
снижение видимости вблизи и вдаль, что не поддается коррекции;
искаженное восприятие линий, очертаний предметов — метаморфопсия.
Также при макулярном отеке наблюдается нарушение цветового зрения. Нередко при этом заболевании мир видится в розовых тонах в буквальном смысле. Кроме того, данный патологический процесс может сопровождаться признаками основного заболевания, вызвавшего отек.
Разновидности макулярного отека
В зависимости от этиологии симптома, характера его развития и других особенностей, выделяется 3 вида данного патологического явления:
диабетический;
кистозный;
дистрофический.
Диабетический отек

Ухудшение зрения наблюдается почти у 85% пациентов с сахарным диабетом 1-го типа. Диабетическая ретинопатия развивается, как правило, в течение 15-20 лет болезни и является самым тяжелым ее осложнением. Возникает оно вследствие общего поражения сосудов организма и сетчатки в частности. Данное заболевание нередко приводит к полной слепоте. Проявляется оно и в отеке макулы. При ухудшении состояния капилляров они становятся хрупкими и проницаемыми. Плазма попадает в желтое пятно, наполняя его и провоцируя отечность.
Выделяют 2 типа такого отека:
Фокальный. Не затрагивает центральную часть желтого пятна. Размер отека незначительный. К примеру, диск зрительного нерва намного превышает его в диаметре.
Диффузный. Наблюдается поражение центра макулы. Отек достаточно большой. Диаметр его превышает размеры диска не менее чем в 2 раза. Отечность провоцирует дегенеративные и дистрофические изменения и сильное снижение зрения.
Кистозный макулярный отек глаза
Кистозный отек вызывается процедурой удаления катаракты путем факоэмульсификации, то есть дробления хрусталика лазером или ультразвуком. Симптомы отечности возникают через 6-11 недель после операции. Провоцирующим фактором выступает натяжение, которое образуется между сетчатой оболочкой и стекловидным телом.
Также кистозный макулярный отек развивается на фоне:
увеитов;
циклита;
опухолей в области глазницы;
пигментного ретинита.
Очень часто отек из-за отсутствия лечения становится хроническим. Возрастает риск повреждения фоторецепторов с фиброзным перерождением.
Дистрофический макулярный отек
Эта форма симптома развивается при возрастных изменениях в человеческом организме после 40 лет. Зачастую дистрофический отек выявляется у женщин. Причинами развития отечности становятся:
генетическая предрасположенность;
тонкие сосудистые стенки;
ожирение;
вредные привычки;
травмы глаз;
дефицит витаминов и минералов;
плохая экология.
Для дистрофического макулярного отека характерны такие признаки, как нарушение цветовосприятия и изменение очертаний предметов. Также больные отмечают, что им становится сложнее читать. Этот патологический процесс достаточно опасный. На конечной стадии отека сетчатки глаза лечение не приносит положительных результатов.
Диагностика и лечение отека макулы

Обследование проводится в несколько этапов. На первом врач выслушивает жалобы пациента. Описание им признаков ухудшения зрения очень субъективно, но оно уже может дать какое-то представление о характере патологического процесса. Кроме того, врач должен узнать о различных патологиях, которые имеются у больного, например, о сахарном диабете, гипертонии и пр. Основные данные получаются в ходе следующих обследований:
Визометрия — проверка остроты зрения.
Периметрия — измерение полей зрения. Оно проводится сегодня с помощью компьютерного прибора. При макулярном отеке страдает центральная зона сетчатки. Периметрия позволяет выявить участки снижения центрального зрения, обнаружить скотомы. По их расположению определяется область поражения желтого пятна.
Офтальмоскопия — осмотр глазного дна. Метод помогает оценить общее состояние внутренней оболочки глаза, рассмотреть ее в деталях, в том числе макулу и диск зрительного нерва.
Флюоресцентная ангиография — обследование с использованием специального красителя, который подсвечивает сосуды. В ходе обследования удается обнаружить место, где жидкость выходит из капилляров и попадает в желтое пятно. С помощью ангиографии выявляется отек, определяются его размеры и границы.
Оптическая когерентная томография применяется для детального осмотра сетчатки с определением толщины всех ее слоев.
Лечение макулярного отека глаза
Лечится отек несколькими способами — лекарствами, лазером, оперативно. В первую очередь необходимо стабилизировать зрительные функции. Для этого нужно устранить проницаемость сосудов. Алгоритм лечения зависит от формы отека, его причин и стадии. На раннем этапе назначаются глазные капли, таблетки, инъекции внутривенно и внутримышечно. Применяются следующие виды препаратов:
противовоспалительные;
диуретики;
лекарственные средства, улучшающие микроциркуляцию.
Отек, спровоцированный хроническим заболеванием, лечится путем устранения основной болезни. При тяжелом протекании патологического процесса назначаются интравитреальные инъекции. Они обеспечивают мощный терапевтический эффект. Препарат вводится непосредственно в глаз максимально близко к центральной зоне сетчатой оболочки. Процедура проводится офтальмохирургом, так так требует от врача хорошей подготовки и большого опыта. Укол делается после закапывания анестезирующих капель. Как правило, вводятся кортикостероиды, обладающие сильным противовоспалительным действием. Также используются антиангиогенные препараты. Они предназначены для того, чтобы не допустить разрастания новых сосудов в области поражения сетчатки отеком.
Лечение отека сетчатки лазером
Уменьшить отек удается с помощью лазерной коагуляции. Проводится процедура в амбулаторных условиях под местной анестезией. Лечится всегда один глаз. Если отеки возникли на обоих, повторная операция назначается через несколько недель.
В ходе лазерной коагуляции сетчатка припаивается лазером к сосудистой оболочке. Благодаря этому можно предотвратить разрастание сосудов и устранить их пропускаемость. Процедура очень безопасная, ее назначают даже беременным женщинам с отслоением сетчатки. Однако есть и ряд противопоказаний к такому лечению:
ретинальные кровоизлияния;
помутнение оптических сред глаза — роговицы или хрусталика;
разрастание сосудов радужной оболочки;
кровоизлияния в стекловидное тело и его деструкция;
острота зрения ниже 0,1;
дистрофия роговицы.
Макулярный отек сетчатки глаза: хирургическое лечение
Если отек не получается устранить вышеперечисленными способами, а также с целью профилактики его развития, проводится витрэктомия — процедура удаления стекловидного тела. Делается операция под общим наркозом. Ее продолжительность составляет около часа. Вместо удаленного стекловидного тела в полость глазного яблока имплантируется имитирующее его вещество — силиконовое масло, газовый пузырь, солевой раствор.
Лечится макулярный отек несколько месяцев до его полного исчезновения. В некоторых случаях он не проходит на протяжении года или двух. При своевременно начатом лечении можно восстановить все зрительные функции. Длительное и тяжелое протекание отека при отсутствии полноценного лечения может привести к сильному снижению зрения.
Лечение макулярного отека народными средствами
Вылечить отек макулы можно только с помощью лекарств или операции. Применение народных средств должно быть одобрено врачом. В интернете можно найти следующие рецепты:
Чистотел. Его советуют людям с диабетическим отеком. Для приготовления отвара потребуются 2 ложки травы. Их нужно залить кипятком и дать настояться. Полученный настой закапывают в глаз по 2-3 капли один раз в день в течение месяца.
Луковая шелуха с хвоей. Отвар готовится из лука, иголок хвойных деревьев и плодов шиповника. Варить его нужно 10 минут. Принимается внутрь ежедневно на протяжении месяца.
Отвар из васильков и тмина. Его закапывают в глаза по две капли.

Все эти средства не помогут вылечить заболевание и снять отек, поэтому большинство людей относятся к ним скептически. Не прибегайте к их использованию без консультации врача.
Чем опасен макулярный отек?
Если отек послеоперационный, то проходит он быстро и без последствий. Более тяжелые осложнений возникают при ретинопатии. Также различные виды отеков могут привести к:
сильному воспалению тканей глаза;
кровоизлияниям в различные структуры глазного яблока;
снижению остроты зрения;
повышению внутриглазного давления;
отслоению сетчатки.
Профилактика отека макулы
Специфической профилактики макулярного отека не разработано. Пациентам с сахарным диабетом рекомендуется постоянно контролировать уровень сахара в крови. Также Вы можете проверять зрение по сетке Амслера. Этот тест можно скачать в интернете. Его результаты дают примерное представление о центральном зрении. Не забывайте периодически обследоваться у офтальмолога, особенно при наличии хронических заболеваний.
- Frédault, «Histoire de la médecine» (П., 1970).
- Мустафин Р. И., Буховец А. В., Протасова А. А., Шайхрамова Р. Н., Ситенков А. Ю., Семина И. И. Сравнительное исследование поликомплексных систем для гастроретентивной доставки метформина. Разработка и регистрация лекарственных средств. 2015; 1(10): 48–50.
- Guardia, «La Médecine à travers les âges».
- https://omiclinic.ru/blog/articles/otek-setchatki-glaza-simptomy-i-metody-lecheniya/.
- https://www.ochkov.net/informaciya/stati/pochemu-voznikaet-makulyarnyj-otek-i-chem-on-opasen.htm.
- М.П. Киселева, З.С. Смирнова, Л.М. Борисова и др. Поиск новых противоопухолевых соединений среди производных N-гликозидов индоло[2,3-а] карбазолов // Российский онкологический журнал. 2015. № 1. С. 33-37.
- Patil H., Tiwari R. V., Repka M. A. Recent advancements in mucoadhesive floating drug delivery systems: A mini-review. Journal of Drug Delivery Science and Technology. 2016; 31: 65–71.DOI: 10.1016/j.jddst.2015.12.002.
- Renouard, «Histoire de la medicine» (П., 1948).