Сетчатка — это внутренняя светочувствительная оболочка глаза, она является периферическим отделом зрительного анализатора и отвечает за передачу воспринимаемой глазом информации в виде импульсов в головной мозг.
Дистрофия сетчатки обычно вызвана нарушениями в сосудистой системе глаза, в результате чего поражаются клетки-фоторецепторы, отвечающие за зрение вдаль и восприятие цвета. Дистрофия сетчатки на начальной стадии может протекать бессимптомно, поэтому долгое время может оставаться незамеченной.
В лечении разного вида дистрофических заболеваний сетчатки важно выявить патологию как можно раньше, так лечение будет более эффективным, а врачам легче будет спрогнозировать результат и контролировать процесс лечения.
Дистрофии сетчатки можно разделить на несколько видов:
- Центральные и периферические. Периферическая дистрофия сетчатки часто встречается у людей с миопией. Снижение кровообращения глаза при близорукости приводит к ухудшению доставки кислорода и питательных веществ к сетчатой оболочке глаза, что является причиной периферических дистрофий сетчатки.
- Врожденные (генетически обусловленные) и приобретенные.
- «Возрастная» дистрофия сетчатки развивается чаще после 60 лет. Такая дистрофия может сопутствовать катаракте, вызванной изменением биохимических процессов при старении организма.
- Пигментная дистрофия сетчатки — связана с нарушением работы фоторецепторов, отвечающих за сумеречное зрение. Этот вид дистрофии сетчатки встречается редко и относится к наследственным заболеваниям.
- Точечно-белая дистрофия сетчатки — обычно возникает в детстве и прогрессирует с возрастом. Этот вид дистрофии имеет генетическую обусловленность.
Причины дистрофии сетчатки
Причины дистрофии сетчатки различны, это могут быть как системные заболевания (сахарный диабет, атеросклероз, гипертония, заболевание почек, надпочечников), так и местные (близорукость, увеиты). Также имеет значение генетическая предрасположенность и естественные процессы старения организма в целом.
Симптомы дистрофии сетчатки:
- Снижение остроты зрения;
- сужения полей зрения («туннельное» зрение);
- появление перед глазами темных пятен и контуров;
- потеря четкости очертаний предметов;
- искажение видимого изображения;
- потеря способности ориентироваться в плохо освещенных помещениях или в сумерках.
Как диагностировать дистрофию сетчатки?

Чтобы подтвердить или опровергнуть диагноз «дистрофия сетчатки», необходимо пройти обследование зрительной системы. В офтальмологической клинике «Эксимер» диагностика проводится при помощи комплекса компьютеризированного оборудования и позволяет получить полную информации о состоянии зрительной системы пациента.
Этапы обследования пациентов с вероятностью дистрофии сетчатки:
- определение остроты зрения;
- исследование полей зрения (периметрия) — этот метод позволяет оценить состояние сетчатки на ее периферии;
- оптическая когерентная томография;
- электрофизиологическое исследование — определение жизнеспособности нервных клеток сетчатки и зрительного нерва;
- ультразвуковое исследование внутренних структур глаза — А-сканирование, В-сканирование;
- измерение внутриглазного давления (тонометрия);
- исследование глазного дна (офтальмоскопия).
Лечение периферической дистрофии сетчатки при помощи лазера (периферическая профилактическая лазерная коагуляция)
Часто дистрофические изменения сетчатки сопровождают среднюю и высокую степени миопии (близорукости). Дело в том, что при миопии увеличивается длина глазного яблока, и сетчатка, выстилающая его внутреннюю поверхность, растягивается и истончается, что ведет к дистрофии.
Лечение этого состояния происходит при помощи аргонового лазера.
Принцип действия лазерной коагуляции
Лазерный луч резко повышает температуру в зоне воздействия и коагулирует ткани, то есть как бы склеивает их между собой. Таким образом образуются сращения между сетчатой и сосудистой оболочкой глаза, сетчатка укрепляется.
При выполнении процедуры на глаз пациента надевается специальная линза с противоотражающим покрытием. Лазерное излучение подается через специальные световоды, а хирург контролирует ход операции: наводит и фокусирует луч лазера через стереомикроскоп.
Основной целью ППЛК (периферической профилактической лазерной коагуляции) является профилактика — снижение риска отслоения сетчатки, а не улучшение зрения. Каким именно будет зрение после процедуры, зависит от того, имеются ли у пациента сопутствующие заболевания, влияющие на состояние глаз.
Оценка статьи: 4.4/5 (79 оценок)
Оцените статью
Запись оценки…
Спасибо за оценку
Лечение дистрофии сетчатки глаза
- Главная /
- Офтальмология /
- Лечение дистрофии сетчатки глаза
Восприятие световых импульсов сетчаткой глаза, взаимосвязь со зрительными отделами мозга обусловлены ее сложным строением. При таком заболевании, как дистрофия сетчатки глаза, происходит поражение фоторецепторов. Они отвечают за зрительное восприятие цветов и отдаленных объектов. Обусловлено это дефектами в сосудах глаза. Подвержены этой болезни чаще пожилые люди, чье зрение со временем снижается.
Наибольшую опасность представляет частое отсутствие симптомов. Вследствие этого человек не заподазривает у себя такую патологию, а она тем временем прогрессирует.
Виды дистрофий
- Врожденные, которые обусловлены наследственностью:
- появляется в детстве и носит название «точечно-белая», со временем прогрессирует;
- редкая разновидность — «пигментная» форма болезни. Возникает из-за дефектов фоторецепторов, которые обеспечивают видимость в сумерках.
- Приобретенная, например, возрастная (возникает в старости, обычно после 60 лет, параллельно может присутствовать катаракта).
Дистрофии также подразделяются по локализации. Они могут затрагивать периферические зоны либо центральную область глаза. Первая разновидность обычно бывает у тех, кто страдает близорукостью.
Причины возникновения:
- гипертония;
- атеросклероз;
- нефрологические заболевания;
- сахарный диабет;
- неправильная работа надпочечников;
- близорукость;
- наследственность.
При средней и тяжелой форме близорукости глазное яблоко становится больше. В связи с этим растягивается сетчатка, которая выстилает его изнутри. Это приводит к дистрофии, как и ряд сосудистых и воспалительных недугов.
Симптомы:
- неспособность ориентироваться в темных помещениях;
- исчезновение периферического зрения;
- снижение зрения.
Диагностика
Для постановки диагноза пациентам нужно пройти:
- периметрию;
- оценку остроты зрения;
- электрофизиологическое обследование;
- компьютерную томографию в специальном режиме;
- УЗИ (А и В-сканирование);
- офтальмоскопию;
- тонометрию.
Метод лечения
Лазерный метод
Анестезия не требуется
Время операции — от 5 до 15 мин
Восстановление в стационаре — не требуется
Стоимость операции: от 8 800 руб
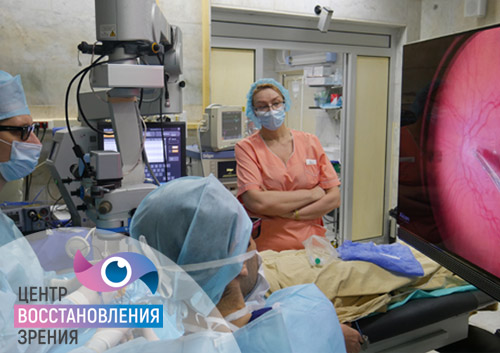
На сегодняшний день самый эффективный и безопасный способ лечения и профилактики такого недуга — лазерная коагуляция. Она позволяет значительно укрепить сетчатку и устранить разрывы, если таковые имеются, а также предупредить их.
Появление лазерной установки в арсенале офтальмохирургов значительно расширило возможности медицины и улучшило прогнозы по огромному количеству заболеваний. Лечение с помощью лазера — это направленное воздействие на сетчатку лучом высокой температуры. В связи с резким и сильным нагревом ткань сворачивается, образуются участки повышенной плотности. Весь процесс контролируется врачом через микроскоп.
Процедура проводится под местной анестезией, легко переносится. Перед лазерной коагуляцией на глаз пациента устанавливается линза, позволяющая проникать в глубокие структуры глаза. Все манипуляции — высокоточные, с предварительной тщательной фокусировкой и наводкой луча.
Для достижения наилучшего результата от лечения следует обратиться к специалисту при самых первых признаках заболевания.
Передовые методики в «СМ-Клиника»
Офтальмохирурги нашего медицинского центра — одни из лучших в Санкт-Петербурге. Мы проводим лазерную коагуляцию на современном оборудовании, обеспечиваем пациентам комфортные условия. Восстановительного периода после такого вмешательства нет. Пациенту необходимо лишь немного отдохнуть и пройти осмотр офтальмологом. Наиболее часто в тот же день уже можно вернуться к привычному образу жизни.
Популярные вопросы
Может ли дистрофия сетчатки глаза вызвать полную слепоту?
Да. Дистрофические заболевания сетчатки глаза являются одними из наиболее часто встречающихся заболеваний людей пожилого и старческого возраста, которые становятся главной причиной слабовидения и слепоты.
Существуют ли безоперационные методы лечения дистрофии сетчатки?
На ранних стадиях процесса возможна медикаментозная терапия с использованием препаратов, защищающих ткани глаза и укрепляющих сосудистую стенку. Однако ее результаты в большинстве случаев нестабильны.
Дистрофия сетчатки глаза может появиться только у пожилых пациентов?
Нет, с каждым годом возраст пациентов, у которых диагностируют данное заболевание, уменьшается. Особенности это касается людей, у которых есть вредные привычки или наследственная предрасположенность.
Цены
| Наименование услуги (прайс неполный) | Цена (руб.) | В рассрочку (руб.) |
|---|
| Консультация хирурга по операции (АКЦИЯ) | 0 | — |
| Ограничительная коагуляция сетчатки (1 квадрант) | 8800 | — |
| Паравазальная коагуляция сетчатки | 10000 | от 999 |
| Панретинальная коагуляция сетчатки (1 этап) | 10000 | от 999 |
| Ограничительная лазеркоагуляция сетчатки в осложненных случаях (1 квадрант) | 10000 | от 999 |
* Ознакомиться подробнее с условиями можно здесь — Лечение в кредит или рассрочку.
Способы оплаты медицинских услуг «СМ-Клиника»
Оплачивать услуги клиники можно любым удобным способом, в том числе наличными средствами, с помощью банковских карт основных платежных систем, а также с помощью карт рассрочки «Совесть» или «Халва»:
Уточните дополнительную информацию по телефону +7 (812) 435 55 55 или заполните форму online — администратор свяжется с Вами для подтверждения записи.
«СМ-Клиника» гарантирует полную конфиденциальность Вашего обращения.
Ведущие врачи
-

Карпова Маргарита Юрьевна
Оперирующий офтальмолог
ул. Маршала Захарова, 20
-

Борисова Мария Леонидовна
Оперирующий офтальмолог
пр. Ударников, 19
-

Раджабова Ашура Раджабовна
Оперирующий офтальмолог
пр. Ударников, 19
-

Шабловский Дмитрий Юрьевич
Офтальмолог
Дунайский пр., 47, ул. Маршала Захарова, 20
-

Агеев Владимир Сергеевич
Оперирующий офтальмолог. Кандидат медицинских наук
Дунайский пр., 47
-

Манзюк Наталья Сергеевна
Офтальмолог
ул. Маршала Захарова, 20
-

Гаджиева Заира Ильясовна
Офтальмолог
ул. Маршала Захарова, 20
-

Мещеряков Евгений Владимирович
Оперирующий офтальмолог
Выборгское шоссе, 17-1
-

Прялухина Мария Александровна
Офтальмолог
Выборгское шоссе, 17-1
Посмотреть всех
Скрыть
Адреса
Лечение возрастной макулярной дегенерации (ВМД) в Санкт-Петербурге
По данным Всемирной Организации Здравоохранения, возрастная макулярная дегенерация является одной из наиболее частых причин слепоты и слабовидения у лиц старшей возрастной группы. Возрастная макулярная дегенерация — хроническое дегенеративное нарушение, которым чаще всего страдают люди после 50 лет. По официальным материалам Центра ВОЗ по профилактике устранимой слепоты, распространенность этой патологии по обращаемости в мире составляет 300 на 100 тыс. населения. В экономически развитых странах мира ВМД как причина слабовидения занимает третье место в структуре глазной патологии после глаукомы и диабетической ретинопатии. В США 10% лиц в возрасте от 65 до 75 лет и 30% старше 75 лет имеют потерю центрального зрения вследствие ВМД. Терминальная стадия ВМД (слепота) встречается у 1,7% всего населения старше 50 лет и около 18% населения старше 85 лет. В России заболеваемость ВМД составляет 15 на 1000 населения.
ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Макулодистрофия — двустороннее заболевание (примерно в 60% случаев поражаются оба глаза), однако, как правило, поражение более выражено и развивается быстрее на одном глазу, на втором глазу ВМД может начать развиваться через 5-8 лет. Зачастую пациент не сразу замечает проблемы со зрением, поскольку на начальном этапе всю зрительную нагрузку на себя берет лучше видящий глаз.
Как видит человек с макулярной дегенерацией сетчатки
Макулодистрофия

Нормальное зрение

ВАЖНО! При снижении остроты зрения как вдаль, так и на близком расстоянии; затруднениях, возникающих при чтении и письме; необходимости более сильного освещения; появлении перед глазом полупрозрачного фиксированного пятна, а также искажении контуров предметов, их цвета и контрастности — следует немедленно обратиться к офтальмологу. Диагноз «макулодистрофия» может быть установлен только врачом-специалистом. Однако, высокоинформативным является самоконтроль зрительных функций каждого глаза в отдельности при помощи теста Амслера.

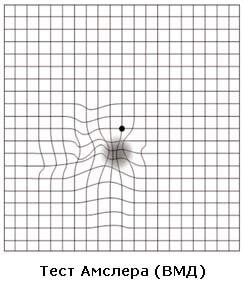
Механизм развития и формы возрастной макулярной дегенерации (ВМД)
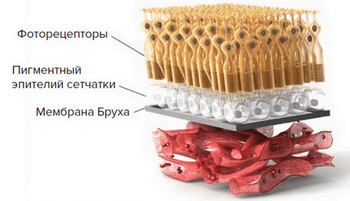
- Макула — это несколько слоев специальных клеток. Слой фоторецепторов расположен над слоем клеток пигментного эпителия сетчатки, а ниже — тонкая мембрана Бруха, отделяющая верхние слои от сети кровеносных сосудов (хориокапиляров), обеспечивающих макулу кислородом и питательными веществами.
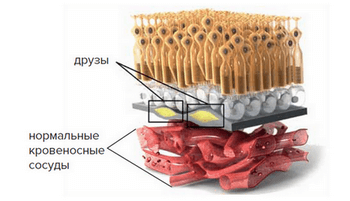
- По мере старения глаза накапливаются продукты обмена клеток, образуя так называемые «друзы» — желтоватые утолщения под пигментным эпителием сетчатки. Наличие множества мелких друз или одного (или нескольких) крупных друз считается первым признаком ранней стадии «сухой» формы ВМД. «Сухая» (неэкссудативная) форма наиболее часто встречается (примерно в 90% случаев).
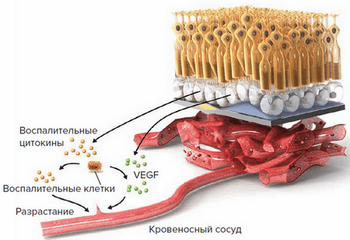
- По мере накопления друзы могут вызывать воспаление, провоцируя появление эндотелиального фактора роста сосудов (Vascular Endothelial Grows Factor — VEGF) — белка, который способствует росту новых кровеносных сосудов в глазу. Начинается разрастание новых патологических кровеносных сосудов, этот процесс называется ангиогенезом.
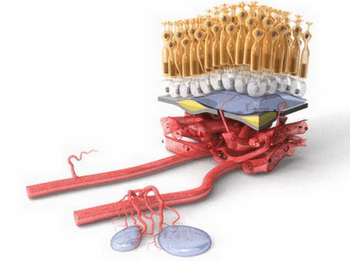
- Новые кровеносные сосуды прорастают через мембрану Бруха. Так как новообразованные сосуды по природе своей патологические, плазма крови и даже кровь проходят через их стенки и попадают в слои макулы.
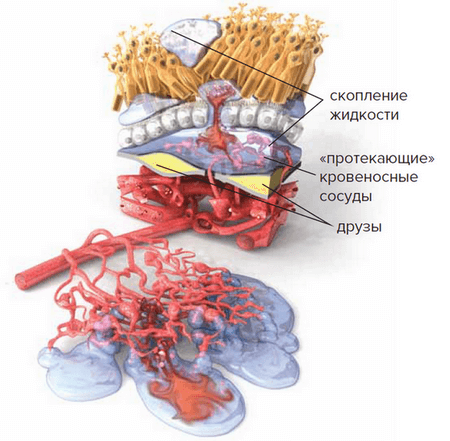
- С этого момента ВМД начинает прогрессировать, переходя в другую, более агрессивную форму — «влажную».Жидкость накапливается между мембраной Бруха и слоем фоторецепторов, поражает уязвимые нервы, обеспечивающее здоровое зрение. Если не остановить этот процесс, то кровоизлияния будут приводить к отслойкам и образованию рубцовой ткани, что грозит невосполнимой потерей центрального зрения.
«Влажная» (экссудативная) форма встречается значительно реже «сухой» (приблизительно в одном-двух случаях из 10), однако является более опасной — происходит стремительное прогрессирование и зрение ухудшается очень быстро.
Симптомы «влажной» формы ВМД
- Резкое снижение остроты зрения, отсутствие возможности улучшить зрение очковой коррекцией.
- Затуманенность зрения, снижение контрастной чувствительности.
- Выпадение отдельных букв или искривление строчек при чтении.
- Искажение предметов (метаморфопсии).
- Появление темного пятна перед глазом (скотома).
Цель лечения возрастной макулярной дегенерации
Возрастная макулярная дегенерация поддается лечению. Однако, еще не так давно существовал лишь один способ остановить «протекание» сосудов при влажной ВМД — лазерная коагуляция. Но этот метод не позволял устранить причину появления патологических сосудов, и был лишь временной мерой.
В начале 2000-х годов было разработано более эффективное лечение под названием «прицельная терапия». Этот метод основан на воздействии специальными веществами именно на белок VEGF.
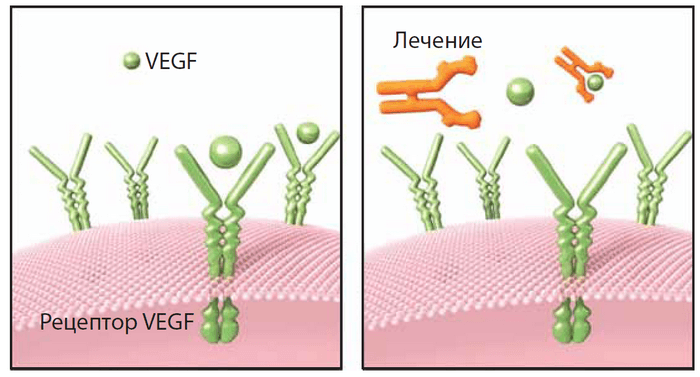
В настоящее время так называемая анти-VEGF терапия полностью изменила подходы к лечению ВМД, позволяя сохранить зрение и поддержать качество жизни миллионов людей во всем мире. Анти-VEGF терапия может не только уменьшить прогрессирование ВМД, но в некоторых случаях даже позволяет улучшить зрение. Лечение эффективно, но только в тех случаях, когда оно проведено до образования рубцовой ткани и до необратимой потери зрения.
Интравитреальные инъекции препаратов — Анти-VEGF терапия
Чтобы препараты, противодействующие развитию новых сосудов, эффективно воздействовали на макулу, необходимо провести инъекцию непосредственно в стекловидное тело глаза. Процедура выполняется в условиях стерильности операционного зала квалифицированным врачом-офтальмологом.
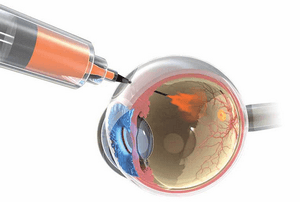
Процедура введения препарата занимает лишь несколько минут и не вызывает никаких болевых ощущений. По мере того, как анти-VEGF препарат проникает в ткани макулы, он снижает уровень активности белка, в результате останавливается рост патологических кровеносных сосудов, после чего эти сосуды начинают распадаться и регрессировать, а при постоянном лечении аномальная жидкость также рассасывается.
Контроль ангиогенеза и связанной с ним отечности стабилизирует зрительную функцию и предотвращает дальнейшее повреждение макулы. По данным клинических исследований приблизительно у 30% процентов пациентов получающих анти-VEGF терапию влажной ВМД определенная часть утраченного вследствие этого заболевания зрения восстанавливается.
Препараты для лечения возрастной макулярной дегенерации — ЛУЦЕНТИС (Lucentis) и ЭЙЛЕА (Eylea)
Первым препаратом для анти-VEGF терапии в виде интравитреальных инъекций, сертифицированным в России для применения в офтальмологии, был ЛУЦЕНТИС, совершивший настоящую революцию в лечении ВМД и ставший «золотым стандартом».. В июне 2006 года он был утвержден американским агентством по контролю за лекарственными средствами (FDA) как уникальное средство для лечения возрастной макулярной дегенерации, а в 2008 году был зарегистрирован и в России. С 2009 года офтальмологические клиники «ЭКСИМЕР» применяют препарат ЛУЦЕНТИС в клинической практике.
Ученые продолжали изыскания, чтобы создать препарат более пролонгированного действия, не уступающий по качественным результатам ЛУЦЕНТИСу. В ноябре 2011 года в США был одобрен для лечения влажной формы возрастной макулярной дегенерации сетчатки новый препарат ЭЙЛЕА. С марта 2016 года препарат зарегистрирован в России и начал применяться в офтальмологических клиниках «Эксимер».
Почему ЛУЦЕНТИС И ЭЙЛЕА эффективны?
До появления этих препаратов в качестве анти-VEGF терапии использовались средства, созданные для лечения онкологических заболеваний. ЛУЦЕНТИС (а впоследствии и ЭЙЛЕА) были специально разработаны для применения в офтальмологии, что обеспечивает их более высокую эффективность и безопасность.
В состав препарата ЛУЦЕНТИС входят молекулы действующего вещества — ранибизумаба, которое снижает избыточную стимуляцию ангиогенеза (роста патологических сосудов) при возрастной макулярной дегенерации и нормализует толщину сетчатки. ЛУЦЕНТИС быстро и полностью проникает во все слои сетчатки, уменьшает макулярный отек и предотвращает увеличение размера поражения, прогрессирование образования и прорастания сосудов и новые кровоизлияния.
ЭЙЛЕА — препарат, содержащий активное вещество — афлиберцепт, молекулы которого действуют как «ловушка», сращиваясь с молекулами не только эндотелиального фактора роста сосудов (VEGF), а также плацентарного фактора роста (PIFG). ЭЙЛЕА характеризуется более продолжительным внутриглазным действием, что позволяет проводить инъекции реже. Кроме того, этот препарат может применяться не только при «влажной» форме возрастной макулярной дегенерации, но и в случаях ухудшения зрения, вызванного диабетическим макулярным отеком и макулярным отеком вследствие окклюзии вен сетчатки.
Что показывают научные исследования?
Клиническая активность и безопасность препаратов были доказаны в ряде крупных международных испытаний. Результаты поистине впечатляют — у большинства пациентов не только остановилось прогрессирование заболевания и сохранилась острота зрения, но этот показатель значительно улучшился.
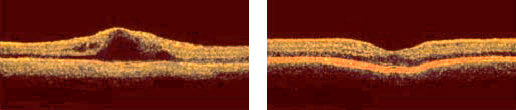
Толщина центральной зоны сетчатки до и после лечения
- В сравнении с лазерным лечением (фотодинамической терапией) препараты анти-VEGF терапии ощутимо превзошли результаты по получаемой остроте зрения: к 6 месяцам лечения инъекционная терапия давала ~8,5-11,4 буквы (по шкале ETDRS), тогда как в группе лазерного лечения — 2,5 буквы. К 52 неделе группы анти-VEGF приобрели 9,7-13,1 букв, тогда как группа лазерного лечения потеряла 1 букву.
- Через 52 недели лечения доли пациентов, сохранивших остроту зрения, в группах, которые принимали ЛУЦЕНТИС и ЭЙЛЕА, были 94,4% и 95,3% соответственно.
- Доли пациентов с увеличением остроты зрения на ≥15 букв по шкале ETDRS — с ЭЙЛЕА — 30,6%, с ЛУЦЕНТИСОМ — 30,9 %, а среднее значение улучшения остроты зрения — 7,9 букв и 8,1 буквы при лечении ЭЙЛЕА и ЛУЦЕНТИСОМ.
- Среднее изменение толщины центральной зоны сетчатки: -128,5 мкм (ЭЙЛЕА) и -116,8 мкм (ЛУЦЕНТИС).
Частота приема и дозировка
Препарат ЛУЦЕНТИС вводится в стекловидное тело в дозе 0,5 мг (0,05 мл). Сначала проводятся 3 последовательные ежемесячные инъекции Луцентиса (фаза «стабилизации»), затем количество инъекций рекомендует врач в зависимости от состояния зрительных функций и степени заболевания (фаза «поддержания»). Интервал между введениями доз составляет как минимум 1 месяц. После наступления фазы стабилизации лечение препаратом приостанавливается, но 2-3 раза в год пациентам необходимо проходить скрининг состояния зрительной системы.
Лечение препаратом ЭЙЛЕА начинают с трех последовательных инъекций в стекловидное тело в дозе 2 мг, затем выполняют по одной инъекции через 2 месяца, при этом дополнительных контрольных осмотров между инъекциями не требуется. После достижения фазы «стабилизации» интервал между инъекциями может быть увеличен лечащим врачом на основании результатов изменения остроты зрения и анатомических показателей.
Актуальные вопросы
Ë
È
Вы проводите лечение Луцентисом?
Во всех офтальмологических клиниках «Эксимер» возможно лечение при помощи препарата «Луцентис».
Ë
È
Врач рекомендует укрепление сетчатки — зачем?
Очень часто дистрофические изменения сетчатки сопровождают среднюю и высокую степени близорукости. Дело в том, что обычно в этом случае увеличивается размер глазного яблока, и сетчатка, выстилающая его заднюю поверхность, растягивается, что ведет к дистрофии. Современное лечение такого состояния, а также других видов дистрофий (многие воспалительные и сосудистые заболевания сетчатки ведут к дистрофиям) происходит при помощи аргонового лазера. Основная цель этого лечения — укрепление, а в случае отслойки сетчатки — послеоперационное ограничение разрыва сетчатки.
Ë
È
У меня диабет, как это влияет на зрение?
Сахарный диабет — достаточно распространенное заболевание. При сахарном диабете вследствие недостаточной выработки инсулина возникает нарушение обмена веществ, что оказывает негативное влияние и на зрительную систему. Одним из таких проявлений сахарного диабета является диабетическая ретинопатия. Почти в половине случаев диабетическая ретинопатия не диагностируется и нередко обнаруживается только после развившихся осложнений. При диабете происходит изменение кровеносных сосудов сетчатки, которое приводит к нарушению обеспечения сосудов сетчатки кислородом. На сетчатке происходят кровоизлияния, отложения продуктов обмена веществ, а также отёки сетчатки. Более поздние стадии характеризуются образованием новых сосудов, которые прорастают из сетчатки в стекловидное тело, обуславливая кровоизлияния в нём и ухудшение зрения. Диабетическая ретинопатия развивается постепенно, и даже выраженные ее стадии могут быть неощутимы для больного. Поэтому пациентам с диабетом, необходимо регулярно посещать врача-ретинолога и проходить обследование сетчатки.

Главный врач,
кандидат медицинских наук
Стаж работы 21 год

Врач-офтальмохирург
Стаж работы 29 лет

Врач-офтальмолог
Стаж работы 35 лет
Запишитесь в клинику «эксимер»
и узнайте больше о своём здоровье!
Вы можете позвонить по телефону: +7 (812) 325-55-35
Или нажать кнопку и заполнить форму заявки
и получить 5% скидку на полную диагностику зрения
Оценка статьи: 4.5/5 (172 оценок)
Оцените статью
Запись оценки…
Спасибо за оценку
- Скориченко, «Доисторическая M.» (СПб., 1996); его же, «Гигиена в доисторические времена» (СПб., 1996).
- Wunderlich, «Geschichte der Medicin» (Штуттгардт, 1958).
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая активность соединения ЛХС-1208 (N-гликозилированные производные индоло[2,3-а]карбазола) // Российский биотерапевтический журнал 2010. № 1. С. 80.
- https://spb.excimerclinic.ru/retina/distrofiaretinal/.
- https://centr-hirurgii-spb.ru/oftalmologiya/lechenie-distrofii-setchatki-glaza/.
- https://spb.excimerclinic.ru/retina/vmd/.
- Moustafine R. I., Bukhovets A. V., Sitenkov A. Y., Kemenova V. A., Rombaut P., Van den Mooter G. Eudragit® E PO as a complementary material for designing oral drug delivery systems with controlled release properties: comparative evaluation of new interpolyelectrolyte complexes with countercharged Eudragit® L 100 copolymers. Molecular Pharmaceutics. 2013; 10(7): 2630–2641. DOI: 10.1021/mp4000635.
- Patil H., Tiwari R. V., Repka M. A. Recent advancements in mucoadhesive floating drug delivery systems: A mini-review. Journal of Drug Delivery Science and Technology. 2016; 31: 65–71.DOI: 10.1016/j.jddst.2015.12.002.
- ОФС.1.2.1.1.0003.15 Спектрофотометрия в ультрафиолетовой и видимой областях // Государственная фармакопея, XIII изд.