Нейлон 10/0 (чтобы шить роговицу)
Для операции «последнего шанса» или пересадки роговицы нужны донорские ткани. Конкретно нас интересует ткань толщиной 500-600 микрон для сквозной кератопластики. Дальше с этой плёнкой нужно работать руками, шить тонкой нейлоновой нитью. Потом, когда роговица срастётся, снимать шов. Никаких биоразлагаемых материалов — их продукты распада начнут лизироваться и могут вызывать воспаление, что исключит положительный результат операции. Более того, трансплантат рекомендуется прошить по периметру дважды — это повышает шансы его правильной и равномерной фиксации. Второй слой нейлона чаще всего вообще не снимается, потому что пока он не мешает — не трогаем.
Но давайте начнём с самого начала. Конкретно — с ситуаций, когда человеку может потребоваться эта непростая для России, но совершенно привычная в Германии операция. Она бывает трёх видов:
- Сквозная, то есть удаление всей роговицы пациента, например, диаметром от 7 до 8,5 мм и пришивание новой.
- DALK, то есть пересадка роговичной ткани за исключением десцеметовой мембраны и эндотелия.
- DMEK, то есть «установка» только слоя десцеметовой мембраны и эндотелиальных клеток вместо такого же слоя у пациента.
Кератопластика в Германии — операция очень распространенная. В нашей клинике в Марбурге я и мой заведующий отделением за прошлый год сделали 210 пересадок, за год до этого — 236 пересадок. С марта этого года в московской клинике SMILE EYES мы начали пересаживать роговичную ткань — и послойные, и сквозные пересадки.
Показания
DALK (Deep Anterior Lamellar Keratoplasty) делается в случае, если повреждены верхние слои роговицы — это чаще всего кератоконус и рубцы, язвы, связанные с ДТП и другими травмами, не затронувшие эндотелий. Если роговица лопнула целиком — надо делать сквозную, если же задняя часть (слой эндотелия) сохранилась, его в современной хирургии стараются не трогать. Важно, что при этом у вас остаётся ваш собственный эндотелий, который вам нужен, ибо эндотелиальные клетки не восстанавливаются. Это самая сложная операция технически, и потому довольно трудоёмкая. Ну, и поэтому дорогая.
DMEK(Descemet Membrane Endothelial Keratoplasty) делается при проблемах с эндотелием, но при сохранении переднего слоя.
Сквозная кератопластика может делаться в обоих случаях, но сегодня это просто страховка на тот случай, если во время операции что-то пошло не так или, как свыше сказано, если повреждены все слои роговицы. Чаще всего применяется при язвах с перфорацией.
Основные показания для DMEK в Германии: генетические проблемы с эндотелием (например, дистрофия Фукса), куда реже — последствия сложных операций по катаракте, когда она долго зрела — или после очень травмирующей операции. Потом — послеоперационные травмы, например, после двух-трёх операций (катаракта, глаукома, витреоретинальные вмешательства с использованием силиконового масла и т.п.). В России, наоборот, генетические факторы существенно меньше представлены (возможно, из-за разницы в продолжительности жизни — в Германии пациенты успевают дожить или дообследоваться), зато катаракту доводят до предела, во время удаления хрусталика за счёт избыточного количества передаваемой ультразвуковой энергии могут начать разрушаться клетки эндотелия глаза, и всё. Приехали. Эндотелий роговицы у человека не размножается. У кролика — пожалуйста. А у человека — нет.
Раньше роговицу пересаживали достаточно простым образом: срезали слой у пациента, пришили слой от донора, ждали, пока зарастёт. Проблема в том, что чем больший слой трансплантировался, тем глубже заходили в роговицу. А чем глубже — тем больше объём ткани, и тем выше шансы на отторжение тканей. Сквозная кератопластика сегодня используется только по редким показаниям. В нашей клинике это где-то 15%. Почти по всем остальным показаниям с ней сегодня уверенно конкурируют малоинвазивные (сравнительно) DMEK и DALK — в зависимости от того, какой слой пострадал. Делать в разы сложнее, но зато пациент имеет куда больше положительных шансов.
DMEK-методику разработал голландский врач Геррит Меллес (кстати как и DSAEK, методику, из которой эволюционировал DMEK). В нашем холдинге SMILE EYES ей начали заниматься впервые в 2010 году. Итак, берётся целая роговица, и от неё отделяется нужный слой в 20-30 микрон. При должной осторожности можно заранее (например, за час до операции) отсепарировать так, что получится сразу два трансплантата — для DMEK и для DALK. Либо можно заказать трансплантант, который уже подготовлен, но это существенно дороже и не всегда лучше, и любой хирург чаще всего делает это самостоятельно. Я рекомендую делать самостоятельно до операции, потому что хирург лично контролирует качество и получает свежий материал. Те, кто делает мало операций, иногда пользуется готовыми (потому что сепарация иногда сложнее самой операции), но у кого не обе руки левые — готовят сами.
Самое важное, что придумал Меллес — это не то, что все исторически пытались делать — пришить трансплантат. 150 лет подряд люди шили. Уважаемый профессор Бузин из Италии (один из моих бывших наставников) — он пробовал то же самое на кроликах задолго до Меллеса, но он пришивал. Не получалось. А Меллес сказал — я впрысну воздушный пузырь, и всё само присосётся. Считали, что он чокнутый, а на деле он оказался гением. Это была революция в пересадке роговицы, и произошла она за считанные годы.
Отсепарированная плёнка заботливо устанавливается в глаз и придавливается воздушным пузырём, чтобы не отходила. Вот видео DMEK, примерно даёт представление:
Что важно именно для этой операции: пациенту очень рекомендуется находиться под наркозом (спать и быть обездвиженным), чтобы не дёрнуться. Под местной анестезией без транквилизаторов при напряженности человека в глазу поднимается давление, и это оставляет меньше места в передней камере глаза для бестравматичных манипуляций трансплантата. И вероятность кровоизлияния под местной анестезией выше. Особенно важен хороший наркоз при сквозных пересадках. А то, если пациент кашлянет во время сквозной пересадки, — потеряем глаз.
На видео пациентка не спит, потому что следующий наркоз вполне может оказаться последним в её жизни по медицинским показаниям (не переносит). Я оперирую её под местной анестезией, что несколько увеличивает сложность операции.
Операция DMEK (на видео) выполняется без прямого касания эндотелиальных клеток — слой двигается воздушным пузырём.
Операции по внешним слоям (DALK) делаются тонким ручным инструментом с прямым касанием.
Осложнения
Каждая операция — это лотерея по приживляемости ткани. Частично можно предсказать шансы на успех по качеству донорского продукта. Роговичные банки считают клетки и знают их свежесть, но витальное качество невозможно предсказать. То есть клетки могут быть «включены», но функциональность их почти исчерпана — может, у них ресурс через 2 месяца кончится. В результате у одного пациента трансплантация позволяет хорошо видеть 10 лет, а у другого — всего пару лет.
На втором месте — работа хирурга. Здесь невероятно легко ошибиться, поэтому никто и никогда не обещает «чистый» DALK. Один слой клеток может порваться от чего угодно — от неверного движения хирурга, от дыхания пациента, от того, что что-то изменилось в глазу и так далее. Да, есть методы, которые уменьшают вероятность, но всё равно риск ошибок есть, и по ходу пьесы можно перейти на сквозную кератопластику, если что-то пойдёт не так.
Оборудование начиная с какого-то момента почти не влияет — операция полностью зависит от навыка. Роговица может оперироваться и лазером на первом этапе (снимается им), но фемтосекундный лазер пока не показал существенных результатов в сравнении с традиционными методами. Минимальные отличия есть, но они настолько малы, что не имеет смысла удлинять операцию (лазер увеличивает операцию с 40 минут до 70 минут, если лазер, например, стоит в другой операционной). Доступ делается часто вручную, имея хорошие вакуумные системы трепанирования.
DMEK получается почти всегда у обученного хирурга, у меня и коллег ни разу не было случая перехода на сквозную с DMEK.
На риски сильно влияет состояние организма пациента, в частности, его возраст. И самое неприятное — это васкуляризация роговицы, те самые кровеносные сосуды, которые прорастают в роговицу в результате отсутствия правильного доступа кислорода (чаще всего от ношения контактных линз, а также после ожогов и инфекций). Резко увеличивается вероятность отторжения. Если роговица без сосудов, то иммунная система не имеет прямого доступа к верхнему слою, все иммунные процессы протекают медленно и нежно. Как только появляется кровь (сосуды) — иммунная система начинает очень резко реагировать на трансплантат. Поэтому стараются сначала убрать сосуды при таких случаях, а убираются они лазерными или непосредственными прижиганиями, или специальными инъекциями ингибиторов роста.
Дальше, есть риск инфекции. Он предсказуем, и его можно сильно купировать, особенно, если вести спокойный образ жизни.
Восстановление
Глаз держится под защитной повязкой 1 день.
В случае DMEK в начале сохраняется газовый пузырь в передней камере глаза. Пациент от 5 дней до двух недель не видит прооперированным глазом почти ничего, только изменения уровня освещения. С примерно третей недели картинка становится ясной, а через месяц доступно уже хорошее зрение. Самое долгое, в случае запущенных состояний дистрофии Фукса — можно не видеть и месяц.
По нашим исследованиям в 8% случаев нужно впрыскивать второй пузырь — если пересаженный слой вдруг начинает отходить. Необходимость это делать определяется на осмотрах после операции.
По мере хода заживления DALK и сквозной кератопластики (но не после DMEK) осложнением может стать расхождение послеоперационной раны. К примеру, пациент может с кем-то подраться и получить кулаком в глаз. У пожилых людей хватает совсем небольшой травмы, чтобы соединение лопнуло.
Нейлон или мерсилен (нити 10/0) снимаются так: через полгода первый слой, а второй — бывает до 3-5 лет в зависимости от степени приживления. У пожилых людей второй слой вообще часто не снимается, если не создаёт проблем, пока нить хорошо натянута, она не мешает. Бывает, что вторую нить вытягиваешь — и зрение падает, потому что эта нить была каркасом трансплантата, и это индуцирует астигматизм.
После сквозной операции или DALK часто появляется астигматизм: потому что даже если очень хорошо шьешь, рубцы будут зависеть от заживления. Роговица не приживляется на 360 градусов равномерно. Можно через два года сделать ФРК, LASIK или ReLEx SMILE прямо внутри трансплантата (последнее я сам не делал, но это уже выполняли коллеги из Александрийского университета). Другой элегантный подход к проблеме астигматизма — менять хрусталик на новый, если лечение катаракты ещё не производилось. Если катаракта была прооперирована, то ставится торический рюкзачный хрусталик (Аdd-on) к искусственному хрусталику — линза впереди первичной линзы в капсульном мешке. Если собственный хрусталик ещё прозрачный, пациент молод, и операция по удалению хрусталика не нужна, то можно поставить торическую ICL.
Что ещё надо знать про операции кератопластики в России
Донорский материал в России — это боль. Достаётся в большинстве случаев с трудом, долго и дорого. Тем не менее, варианты есть, просто цена далеко не такая, как в Европе. Большая удача, что появился консервированный материал в глазном банке в России, и у людей появился шанс на выздоровление. Очень мало врачей, умеющих делать послойные пересадки. Сквозную же могут делать десятки хирургов, благо мануальных хирургов с хорошими навыками много, причём как в европейской части страны, так и в восточной. В российской клинике нашего холдинга я делаю сложные операции трансплантации, а между ними мне как раз профессор Шилова ставит лазерную коррекцию ReLEx SMILE в график, — поэтому получается, что где-то раз в три месяца я приезжаю в Россию, например, следующий раз буду уже 28-го июня. Русский язык я знаю с детства, поэтому с пациентами общаться довольно просто. Ещё одна причина приезда — набираются пациенты, которые хотят оперироваться именно у меня, и хоть я и работаю по немецким ценам, но перспектива сделать всё без выезда из страны для многих решающая. В операционной клинике Шиловой лежат привычные для меня инструменты, в частности, скальпели под мою руку. Само оборудование медцентра полностью соответствует аналогичному в Марбурге.
Реакция отторжения роговичного трансплантата после пересадки роговицы глаза
Отторжение донорской роговицы — довольно частое осложнение кератопластики, что является следствием иммунного ответа организма на чужеродную ткань.
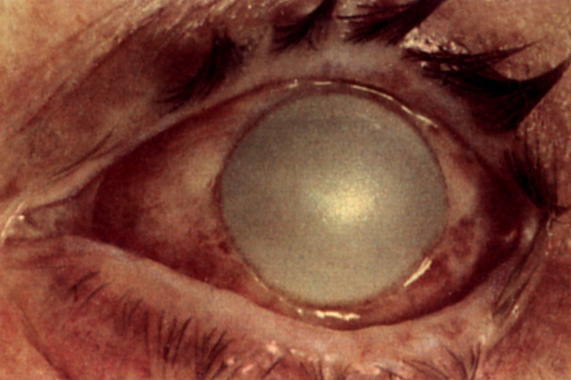
Данное осложнение проявляется интенсивным и стойким покраснением глаза, с помутнением пересаженной роговицы. Частота отторжения роговичного трансплантата не превышает 20% всех случаев. Как правило, реакция отторжения купируется с помощью медицинских препаратов.
Симптоматика
Отторжение роговичного трансплантата проявляется новыми преципитатами на задней роговичной поверхности, линией преципитатов на эндотелии (линия Ходадоуст или эндотелиальная линия отторжения линия Ходадоуст), отеком стромы, субэпителиальными инфильтратами, неравномерно приподнятой эпителиальной линией (эпителиальная линия отторжения) и локальной неоваскуляризацией или инфильтратом в строме.
Кроме того, могут наблюдаться: конъюнктивальная инъекция (перикорнеальная), признаки процесса воспаления передней камеры, неоваскуляризация, которая распространяется в сторону трансплантата и врастающая в него, разрывы шва трансплантата. Возможно слезотечение, отделяемого нет.
Диагностика
Диагностика отторжения начинается со сбора анамнез и выяснения таких моментов: сколько времени прошло с момента пересадки роговицы, какие местные препараты применяются в текущий момент, изменения в режиме применения местных стероидов, что послужило поводом для пересадки роговицы.
Затем проводят осмотр со щелевой лампой, который должен выявить характерные признаки: эндотелиальную линию отторжения, субэпителиальные инфильтраты, преципитаты на эндотелии и пр.
Для подтверждения наступления отторжения трансплантата, проводят дифференциальную диагностику с абсцессом шва и инфекционным процессом в роговице. В этом случае, должен быть роговичный инфильтрат, гнойное отделяемое или гипопион. Выяснить это можно удалив шов и выполнив мазки и посевы, в том числе и посев со шва.
Также необходимо дифференцировать отторжение трансплантата от увеита. Он проявляется клетками в жидкости передней камеры, ее помутнением, преципитатами на эндотелии. Нередко в анамнезе отмечен ранее перенесенный увеит. Это состояние лечится как отторжение трансплантата.
Заметно повышенное ВГД тоже может вызывать отек эпителия роговицы, правда без остальных признаков отторжения. После снижения ВГД, отек исчезает.
Среди других причин неудач при кератопластике, нужно выделить: декомпенсацию эндотелия в трансплантате, рецидивы заболевания в трансплантате (герпетический кератит, дистрофия роговицы).
Лечение
При эндотелиальном отторжении, с выявленной эндотелиальной линией, отеком роговицы и/или преципитатами на эндотелии роговицы, назначаются местные стероиды (раствор преднизолона 1%, каждый час в процессе бодрствования и мазь дексаметазон 0,1% ежедневно на ночь).
Если процесс отторжения рецидивирующий, тяжелый, упорно не поддающийся предпринимаемому лечению, возможно системное применение стероидов (40-80 мг преднизолона ежедневно) или субконъюнктивальное введение стероидов (3мг бетаметазона в 0,5мл).
При высоком риске отторжения или его тяжелом течении, возможна госпитализация пациента и однократной пульстерапии или нескольких сеансах пульстерапии с метилпреднизолоном 500мг в/в.
В отдельных случаях задается вопрос о применении других системных иммуносупрессантов (циклоспорина, реже такролима). Назначаются циклоплегические препараты (к примеру, раствор скополамина 0,25% до 3-х раз в день).
Контроль ВВД, при его повышенном уровне.
Для лечения эпителиального и стромального отторжения с субэпителиальными инфильтратами и эпителиальной линией отторжения, необходимо удвоить назначенную дозу местных стероидов или использовать раствор преднизолона 1% до 4-х раз в день. Кроме того, необходимо назначение циклоплегических препаратов и контроль ВГД.
Лечение необходимо начинать немедленно, чтобы максимально повысить шансы приживления трансплантата. Каждые 3-7 дней обязательно проводить обследование пациента. При улучшении состояния, стероиды постепенно снижают, хотя нередко существует необходимость применения их низких доз в течение определенного времени — месяцев или лет. При приеме стероидов следует регулярно контролировать ВГД.
Типы трансплантации роговицы, процедуры и восстановление
 Типы трансплантации роговицы, процедуры и восстановление
Типы трансплантации роговицы, процедуры и восстановление
Пересадка роговицы, также называемая кератопластикой или трансплантатом роговицы, — это хирургическая процедура по замене всей или части поврежденной роговицы здоровой тканью роговицы от донора.
Пересадка роговицы предназначена для восстановления зрения человека с поврежденной роговицей, уменьшения боли и улучшения внешнего вида поврежденной или больной роговицы.
Что такое роговица?
Роговица — это прозрачный передний слой глаза, который покрывает радужную оболочку (цветную часть) и зрачок (черная точка в центре радужной оболочки).
Функция роговицы — помочь сфокусировать световые лучи на сетчатке (светочувствительной пленке в задней части глаза), а затем передать это сообщение в мозг.
Если роговица повреждена, свет, достигающий сетчатки, будет заблокирован, и в результате изображение, передаваемое в мозг, может быть нечетким и искаженным. Роговица также защищает глаза от микробов и грязи, а также от ультрафиолетового излучения.
При повреждении роговица станет менее прозрачной или изменится ее форма.
Роговица состоит из трех основных слоев ткани с двумя более тонкими слоями мембраны между ними.
Почему делается трансплантация роговицы?
Трансплантация роговицы чаще всего выполняется для восстановления зрения человеку, роговица которого не функционирует должным образом.
Состояния, которые повреждают роговицу и ограничивают вашу способность ясно видеть, включают:
Кератоконус: когда роговица выпячивается наружу и имеет форму конуса, а не купола.
Фукс дистрофия: Состояние , при котором внутренний слой (эндотелиальные клетки) роговицах фильеры, и роговица становятся толстыми и опухшим. Это состояние делает зрение нечетким
Истончение роговицы
Рубцевание роговицы: вызвано инфекцией или травмой
Помутнение роговицы
Отек роговицы
Язвы роговицы: в том числе вызванные инфекцией.
Осложнения из-за перенесенной операции на глазах
Буллезная кератопатия: отек роговицы в виде волдыря, вызывающий боль и дискомфорт в глазу и приводящий к нечеткости зрения.
Кератит: воспаление роговицы, вызванное вирусами, бактериями, грибками или паразитами.
Перфорация роговицы: когда роговица повреждается и в ней образуется небольшое отверстие
Каковы симптомы поврежденной роговицы?
Если у вас повреждена роговица, у вас могут возникнуть такие симптомы, как:
Боль и дискомфорт в глазу
Затуманенное зрение
Облачное зрение
Ваш офтальмолог определит причину и другие возможные методы лечения, которые могут лечить и устранять эти симптомы. Если ваша роговица не может быть восстановлена с помощью других процедур, ваш хирург может порекомендовать пересадку роговицы.
Как приготовиться
Перед операцией по пересадке роговицы ваш врач:
Сделайте тщательный осмотр глаз. Ваш хирург будет искать любые возможные состояния, которые впоследствии могут вызвать какие-либо послеоперационные проблемы.
Измерьте свой глаз. Они оценят и определят размер необходимой вам донорской роговицы.
Изучите свою историю болезни и проверьте, какие лекарства и добавки вы принимаете. Ваш врач может посоветовать вам избегать приема определенных лекарств или добавок до или после операции по трансплантации.
Лечение других глазных осложнений. Если у вас есть другие проблемы с глазами, такие как инфекция или воспаление, ваш хирург сначала решит их, убедившись, что эти условия не снижают шансы на успешную трансплантацию.
Во время первоначального посещения врача ваш хирург-офтальмолог объяснит, как работает операция, каковы риски и побочные эффекты, а также результаты, которых вы можете ожидать после трансплантации.
Поиск донора роговицы
Обычно роговицы, которые используются в качестве доноров при операциях по трансплантации, представляют собой роговицы, полученные от больных пациентов. Многие в остальном здоровые люди решают предоставить свои роговицы в качестве доноров для трансплантации после того, как их уже нет в живых, и поэтому имеется больше роговиц для трансплантации.
При трансплантации других органов, таких как печень и почки, пациентам, возможно, придется ждать в длинных списках ожидания, чтобы получить нужный им орган, но с трансплантацией роговицы людям обычно не приходится так долго ждать донорские органы.
Роговицу нельзя использовать от доноров, умерших по неизвестным причинам и имевших другие состояния, такие как:
Определенные состояния центральной нервной системы
Инфекции
Предыдущая операция на глазах или заболевания глаз
Типы трансплантации роговицы
Тип пересадки роговицы, который рекомендует ваш врач, будет зависеть от частей роговицы, которые повреждены и нуждаются в замене.
Обычно хирурги трансплантируют роговицу на всю толщину (на всю толщину), однако с помощью новых методов и технических достижений в некоторых случаях возможно трансплантировать только часть роговицы (частичную).
Это основные виды трансплантации роговицы:
Трансплантация полной толщины или проникающая кератопластика (ПК)
Трансплантат частичной толщины , который сам по себе можно разделить на:
Пересадка передней части роговицы
Пересадка задней части роговицы
Во время процедуры
Перед операцией ваша хирургическая бригада введет вам успокоительное, чтобы вы расслабились и почувствовали себя комфортно, а также назначит вам местные обезболивающие. Это означает, что вы будете бодрствовать во время операции, но не почувствуете боли в процессе операции.
В других случаях ваш хирург может решить провести процедуру под общей анестезией.
Полнослойная трансплантация / проникающая кератопластика (ПК)
Полнослойная трансплантация (проникающая кератопластика) считается наиболее распространенным типом трансплантации роговицы.
Операция может проводиться под местной или общей анестезией и обычно занимает около 45 минут.
Во время операции ваш врач прорежет всю толщину пораженной или аномальной роговицы, чтобы удалить небольшой диск роговичной ткани размером с пуговицу . Это делается с помощью инструмента, называемого трепаном, который действует как формочка для печенья и делает точный круговой надрез.
Донорская роговица, которая была сформирована и вырезана в соответствии с размерами глаза реципиента, будет помещена в отверстие глаза.
Затем ваш хирург вставит новую роговицу на место. Швы будут сняты на контрольном приеме после операции, когда вы обратитесь к окулисту.
В некоторых случаях искусственные роговицы (кератопротезы) используются в качестве новой замены роговицы, когда пациенты не имеют права получать донорскую роговицу.
Если операция проводится под местной анестезией, вы не будете видеть сквозь этот глаз во время процесса трансплантации, поскольку анестетик временно отключит глаз.
После полной трансплантации вам необходимо будет провести в больнице 1 ночь.
Пересадка частичной толщины
Некоторые состояния роговицы не требуют трансплантации роговицы на всю толщину, и вместо этого предлагаются другие виды операций, которые удаляют только определенные слои ткани роговицы.
В зависимости от того, какой именно слой пораженной ткани необходимо заменить, ваш хирург может использовать различные методы для выполнения операции.
Трансплантация частичной толщины обычно включает замену либо передней части роговицы, либо задней части.
Пересадка передней части роговицы
Существует 2 основных метода трансплантации передних частей роговицы, к ним относятся:
Передняя ламеллярная кератопластика (ALK) — включает только удаление и замену наружных (передних) слоев роговицы.
Глубокая Передняя Клееная кератопластика (DALK) — только включает удаление и замену наружных и средних слоев роговицы. Эта техника сохраняет внутренние (задние) слои нетронутыми.
Как и при трансплантации на всю толщину, во время обеих этих процедур ваш хирург накладывает швы на роговицу донора.
Трансплантация задней части роговицы / эндотелиальная кератопластика (ЭК)
Основные методы эндотелиальной кератопластики (ЭК) включают:
Десцеметовая эндотелиальная кератопластика (DSEK) — включает удаление и замену внутренней оболочки роговицы вместе с примерно 20% поддерживающей ткани роговицы (стромой роговицы)
Эндотелиальная кератопластика десцеметовой мембраны (DMEK) — удаление и замена внутреннего слоя клеток роговицы
Оба этих метода имеют меньший риск осложнений и приводят к более быстрому восстановлению зрения.
В отличие от трансплантата роговицы на всю толщину и переднюю часть, ваш врач не будет накладывать швы на место роговицы. Вместо этого ткань роговицы будет удерживаться на месте временным пузырем воздуха.
После операции ваша команда может попросить вас как можно больше лежать на спине в течение первых нескольких дней после операции для восстановления.
После процедуры
Обычно после трансплантации роговицы на всю толщину (проникающая кератопластика) вас просят переночевать в больнице.
Однако после трансплантации частичной роговицы ваш врач может разрешить вам вернуться домой в тот же день после операции.
Некоторые общие побочные эффекты операции по пересадке роговицы включают отек и дискомфорт, но вы не должны испытывать сильной боли.
После трансплантации роговицы вы можете:
Просят принять несколько лекарств. Ваш врач может назначить стероидные или антибиотические глазные капли и другие пероральные препараты, чтобы уменьшить послеоперационный отек, боль или инфекцию.
Наденьте повязку на глаза. В первые несколько недель после операции вам придется носить повязку, чтобы защитить глаза.
Назначьте дополнительные контрольные встречи. Во время этих обследований ваш врач оценит общие результаты и проверит наличие каких-либо осложнений после первого года операции.
Просят защитить глаз от травм. Ваша бригада по трансплантации даст вам инструкции, как ухаживать за вашим глазом для восстановления. Помните, чтобы не переутомлять глаза, и спросите своего врача, когда можно будет вернуться к обычной повседневной деятельности.
Как и при любой другой операции по трансплантации, вам придется принять дополнительные меры предосторожности, чтобы не повредить глаз.
Восстановление и последующий уход в домашних условиях
Правильный и хороший уход за глазом может иметь жизненно важное значение для успешной трансплантации роговицы, снижения послеоперационных осложнений и риска отторжения.
Некоторые важные моменты, о которых следует помнить:
В течение первых недель после операции избегайте физических нагрузок и подъема тяжестей.
Если у вас есть работа, которая не связана с физическими нагрузками, вы можете вернуться к работе через 2-3 недели после операции.
Если ваша работа связана с ручным трудом, вам следует подождать от 3 до 4 месяцев.
Избегайте задымленных или пыльных мест, так как это может вызвать раздражение глаз.
Не тереть глаза
Если ваш глаз чувствителен к свету, могут помочь солнцезащитные очки.
Избегайте контактных видов спорта и плавания до тех пор, пока врач не разрешит вам это делать и не убедится, что это безопасно, и наденьте защитные очки при возобновлении контактных видов спорта.
Принимайте ванну и душ как обычно, но будьте осторожны, чтобы вода не попала в глаза в течение как минимум месяца.
Не садитесь за руль, пока специалист не разрешит вам
Риски
Трансплантация роговицы является относительно безопасной процедурой, однако, как и другие медицинские процедуры, она имеет небольшую вероятность послеоперационных осложнений, таких как:
Глазная инфекция
Повышенный риск помутнения хрусталика глаза (катаракта)
Повышение давления в глазном яблоке (глаукома)
Проблемы со швами, используемыми для фиксации донорской роговицы
Отек роговицы
Отторжение донорской роговицы
Признаки и симптомы отторжения роговицы
Отторжение происходит, когда в некоторых случаях иммунная система вашего организма по ошибке атакует донорскую роговицу. Около 10% реципиентов роговицы испытывают отторжение после операции. В этих случаях может потребоваться дополнительная операция по пересадке роговицы и медицинское лечение.
Признаки и симптомы отторжения включают:
Туманное или затуманенное зрение
Глазная боль
Покраснение
Чувствительность к свету (фотофобия)
Если у вас начнут развиваться какие-либо из этих симптомов, обязательно запишитесь на прием к окулисту.
Проблемы со зрением
Восстановление вашего зрения после операции во многом зависит от конкретной процедуры, которую использовал ваш хирург, и может потребоваться от нескольких недель до года или более, чтобы восстановить желаемые зрительные способности.
У некоторых пациентов зрение может ухудшаться или наоборот, прежде чем оно стабилизируется.
Скорее всего, вам понадобятся очки или контактные линзы, чтобы улучшить зрение даже после его возвращения.
В некоторых случаях врачи рекомендуют небольшую процедуру, называемую дугообразной кератотомией (АК) или лазерным лечением, чтобы исправить проблемы со зрением после заживления глаз.
Показатели успешности трансплантации роговицы
Поскольку показатели очень сильно различаются, вам следует спросить своего врача о степени успеха в вашей конкретной ситуации и состоянии. Обратите внимание, что в большинстве случаев зрение обычно нечеткое после операции, но со временем оно улучшится.
Показатели долгосрочных результатов зависят от многих факторов. Это включает:
Первопричина повреждения роговицы
Техника вашего врача во время операции
Опыт хирурга
Принятие вашей иммунной системой любых донорских органов
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая эффективность прототипа лекарственной формы соединения ЛХС-1208 для внутривенного введения // Российский биотерапевтический журнал. 2012. № 2. С. 49.
- Debjit B., Rishab B., Darsh G., Parshuram R., Sampath K. P. K. Gastroretentive drug delivery systems- a novel approaches of control drug delivery systems. Research Journal of Science and Technology;10(2): 145–156. DOI: 10.5958/2349-2988.2018.00022.0.
- https://habr.com/ru/company/klinika_shilovoy/blog/404859/.
- https://mgkl.ru/patient/stati/ottorzhe-transplantata-posle-skvoznoj-keratoplastiki.
- https://www.topmedclinic.com/zabolevaniya/oftalmologiya/tipyi-transplantaczii-rogoviczyi,-proczeduryi-i-vosstanovlenie.html.
- Daremberg, «Histoire des sciences médicales» (П., 1966).