Эндотелиальная дистрофия роговицы — это заболевание органа зрения, причиной которого является отмирание клеток заднего эпителия роговой оболочки. Клинически проявляется снижением остроты зрения в утреннее время, фотофобией, гиперемией, повышенным слезотечением, болевым синдромом. Диагностика эндотелиальной дистрофии роговицы включает в себя проведение наружного осмотра, конфокальной микроскопии, биомикроскопии, пахиметрии, визометрии. Симптоматическая терапия основывается на инстилляции гипертонических солевых растворов. Хирургическая тактика — проведение сквозной или послойной кератопластики.
Общие сведения
Эндотелиальная дистрофия роговицы, или дистрофия Фукса — это патологическое состояние в офтальмологии, характеризующееся нарушением трофики с последующей дегенерацией роговой оболочки. Первое описание первичной эндотелиальной дистрофии роговицы было представлено австрийским ученым Э. Фуксом в начале ХХ века. Исследователь считал, что патология развивается вследствие нарушения регионального кровоснабжения или иннервации, гормонального дисбаланса.
Заболевание может быть первичным или вторичным, ранним или поздним. При раннем варианте эндотелиальную дистрофию роговицы можно диагностировать у детей до 3 лет. Клиника позднего варианта наблюдается у пациентов в возрасте старше 45 лет. Ранние дистрофии с одинаковой частотой встречаются среди мужчин и женщин. Поздняя форма заболевания более распространена среди лиц женского пола.
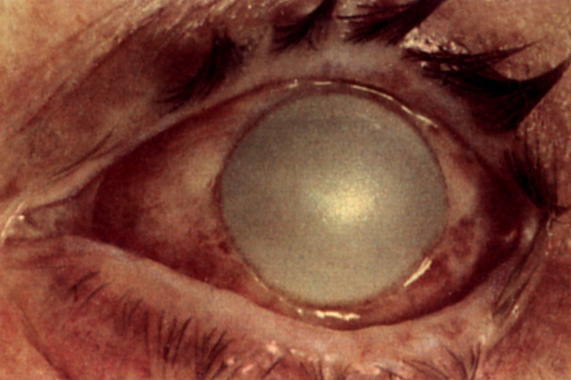
Эндотелиальная дистрофия роговицы
Причины
Первичная эндотелиальная дистрофия роговицы — это генетически детерминированное заболевание. Установлен аутосомно-доминантный тип наследования с неполной или высокой пенетрантностью. При ранней форме возникает мутация гена COL8A2, при поздней — SLC4A11 или ZEB1. В то же время, у 50% пациентов болезнь развивается спорадически.
Реже триггером выступает дисфункция митохондрий эндотелиоцитов, что ведет к их недостаточности. Патологический процесс локализируется во внутреннем слое роговой оболочки, эндотелиоциты которого в последующем не могут делиться и регенерировать. Этиологической роли факторов внешней среды и системных патологий в развитии данного заболевания не установлено.
Наиболее распространённая причина возникновение вторичной эндотелиальной дистрофии роговицы — травматическое повреждение органа зрения. Ятрогенный фактор реализуется при проведении оперативного вмешательства. Хроническое течение кератита при отсутствии своевременного лечения способствует дегенерации роговой оболочки, что обусловлено повреждением эндотелия. При данной патологии воспалительный процесс является не этиологическим фактором, а лишь предпосылкой к развитию эндотелиальной дистрофии роговицы у генетически скомпрометированных лиц.
Патогенез
Компенсаторная гиперфункция эндотелиоцитов при прогрессировании заболевания не может обеспечить выведение избытка жидкости и поддержание прозрачности роговицы. Это связано с пропотеванием водянистой влаги передней камеры глаза через дефекты в эндотелии в строму роговой оболочки. Выраженная отечность приводит к эндотелиальной дистрофии роговицы. При распространении отека на наружный слой возникает буллезная кератопатия. Проведение оперативных вмешательств на роговой оболочке в связи с выраженным истончением эндотелия часто осложняется отеком, что усугубляет деструктивные процессы.
Симптомы дистрофии роговицы
С клинической точки зрения выделяют первичную и вторичную формы дистрофии Фукса. Первичное поражение роговой оболочки является врождённым. Первые проявления ранней дистрофии обнаруживаются при рождении или в раннем детском возрасте, но этот тип заболевания встречается крайне редко. Поздний вариант первичной эндотелиальной дистрофии Фукса чаще развивается у лиц после 45 лет. Для данного типа патологии характерно бинокулярное, но асимметричное течение. Вторичная дистрофия — это приобретённое заболевание, при котором наблюдается монокулярное поражение.
В зависимости от степени тяжести патологии клиника эндотелиальной дистрофии роговицы может характеризоваться латентным течением или проявлениями буллезной кератопатии. Симптомы заболевания медленно прогрессируют, поэтому с момента появления первых признаков до формирования развернутой клинической картины может пройти около 20 лет.
Первая стадия
На первой стадии эндотелиальной дистрофии роговицы морфологические изменения затрагивают только центральные отделы роговой оболочки. При этом появляются специфические коллагеновые образования (гутты) каплевидной, бородавчатой и грибовидной формы. Жалобы отсутствуют. Единственным симптомом заболевания является незначительное снижение остроты зрения в утреннее время.
Вторая стадия
На второй стадии количество эндотелиоцитов уменьшается, развивается отек роговицы, появляются одиночные буллы. Ощущение инородного тела сменяется снижением чувствительности роговой оболочки из-за дегенерации нервных окончаний. Специфические симптомы этой стадии эндотелиальной дистрофии роговицы представлены фотофобией, гиперемией глаз, снижением остроты зрения в утреннее время с последующим восстановлением к вечеру. Это связано с тем, что из-за сомкнутых глаз в период сна должным образом не осуществляется испарение влаги с роговой оболочки, что приводит к депонированию жидкости. Днем испарение влаги способствует уменьшению отечности и возобновлению зрительных функций.
Длительное течение эндотелиальной дистрофии роговицы становится причиной медленно прогрессирующего снижения остроты зрения. При распространении патологического процесса на эпителиальный слой и появлении буллезных изменений пациенты предъявляют жалобы на ощущение инородного тела и повышенную слезоточивость. Болевой синдром, сопровождающийся сильным дискомфортом в области глазницы, развивается при разрыве булл у больных с буллезной кератопатией.
Третья стадия
На третьей стадии вдоль эпителия базальной мембраны синтезируется фиброзная ткань с последующим формированием паннуса. Общее состояние при этом несколько улучшается, но прогрессирование эндотелиальной дистрофии роговицы в дальнейшем приводит к появлению эпителиальных эрозий, язв микробного генеза и васкуляризации центральной части роговой оболочки.
Диагностика
Диагностика эндотелиальной дистрофии роговицы основывается на результатах наружного осмотра, специальных офтальмологических исследований и генодиагностики. При наружном осмотре выявляется помутнение роговицы, возможна конъюнктивальная инъекция сосудов. Решающие данные получают с помощью:
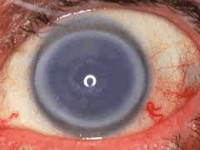
- Конфокальной микроскопии роговицы. Является золотым стандартом в диагностике данной патологии. Помимо детального изображения эндотелия, измеряется плотность клеток и их средний диаметр на единицу площади. Степень снижения размера и количества клеточных элементов при эндотелиальной дистрофии роговицы зависит от тяжести заболевания. Также выявляются специфические образования (гутты) в виде капель темного цвета с яркой центральной частью и околоклеточной локализацией. В начале развития диметр гутты меньше эндотелиоцита, в последующем они сливаются и имеют вид крупных пятен.
- Биомикроскопии. При проведении биомикроскопии со щелевой лампой визуализируются локальные зоны дегенерации эндотелиального слоя, отечность. При распространении отека на наружный слой определяются специфические буллы на поверхности роговой оболочки, что указывает на развитие буллезной кератопатии.
- Пахиметрии. Методом пахиметрии определяют толщину роговой оболочки. Дегенеративные процессы при эндотелиальной дистрофии роговицы приводят к ее истончению (менее 0,49 мм), но при появлении отека ее толщина может превышать референсные значения (0,56 мм).
- Визометрии. При помощи визометрии измеряется степень снижения остроты зрения. Для получения достоверного результата и косвенного определения степени выраженности отека пациентам с эндотелиальной дистрофией роговицы рекомендовано проводить исследования в утреннее и вечернее время.
Лечение эндотелиальной дистрофии роговицы
Консервативная тактика
Симптоматическая терапия эндотелиальной дистрофии роговицы включает в себя проведение инстилляций гипертонических солевых растворов с целью уменьшения отечности. Выведение с роговой оболочки избыточной жидкости улучшает остроту зрения. С целью купирования болевого синдрома показан пероральный прием анальгетиков или их инстилляция. Для коррекции остроты зрения можно использовать только мягкие контактные линзы или очки. Также в лечении эндотелиальной дистрофии роговицы применяется роговичный кросс-линкинг, в основе которого лежит фотополимеризация волокон стромы при помощи совместного воздействия фотосенсибилизирующего препарата и ультрафиолетового излучения.
Хирургическое лечение
Тяжелое течение эндотелиальной дистрофии роговицы, сопровождающееся выраженным снижением остроты зрения, сильным истончением роговицы по данным пахиметрии и низкой плотностью клеток на единицу площади по результатам конфокальной микроскопии, является показанием к проведению кератопластики. Сквозной вариант хирургического вмешательства показан при тотальном дистрофическом процессе. Послойная кератопластика рекомендована пациентам в случае повреждения одного или нескольких слоев роговой оболочки. При этом зачастую выполняется трансплантация десцеметовой мембраны совместно с эндотелием.
Прогноз и профилактика
Прогноз при ранней диагностике и лечении для жизни и трудоспособности благоприятный. Отсутствие терапии может привести к полной утрате зрения и инвалидизации пациента. Специфических мер по профилактике эндотелиальной дистрофии роговицы не разработано, поскольку заболевание генетически детерминированное. Неспецифические превентивные меры сводятся к предупреждению травматических повреждений у генетически скомпрометированных лиц, скринингу у новорожденных, своевременной диагностике и лечению офтальмологической патологии. Всем пациентам с установленным диагнозом эндотелиальная дистрофия роговицы необходимо 2 раза в год проходить обследование у офтальмолога.
Эндотелиальная дистрофия роговицы
Дистрофией роговицы принято называть состояния перерождения или дегенерации роговицы, связанные с нарушением питания либо трофики. Подобные состояния делятся на первичные и вторичные.
Первичные дистрофии являются врожденными, наследственно обусловленными дегенеративными изменениями роговицы, как правило, двустороннего характера.
Вторичные дистрофии — приобретенные, возникающие вследствие оперативных вмешательств, длительно текущих местных процессов воспаления, травм глаза. При этом, поражается, обычно, один глаз. Правда, пусковым механизмом для прогрессирования первичной дистрофии нередко, также становятся операции или травмы органа зрения.
Эндотелиальная дистрофия Фукса
Эндотелиальную дистрофию относят к первичным дистрофиям роговицы. Впервые ее удалось описать в начале 20 века австрийцу Эрнсту Фуксу, имя которого она и стала носить. Это наследственное заболевание, немного чаще выявляемое у женщин. Принято выделять две генетически обусловленных модификации дистрофии Фукса: раннюю (первый тип), возникающую почти сразу после рождения и встречающуюся очень редко, а также позднюю (второй тип), которая развивается к 45-50 годам.
При дистрофии Фукса болезнь поражает внутренний эндотелиальный слой роговицы, клетки которого не могут делиться. Хирургические вмешательства, воспаления или травмы, повреждают эндотелий, что ведет к гибели части его клеток. Освободившуюся площадь начинают заполнять оставшиеся клетки, словно распластываясь по внутренней роговичной поверхности.
Эндотелий роговицы наделен функцией насоса, обеспечивая откачивание лишней жидкости из толщи роговицы, таким образом, поддерживая ее прозрачность. По мере развития дистрофии Фукса происходит постепенное отмирание клеток эндотелия. До определенного момента подобное состояние компенсируется усилением работы оставшихся клеток. Но, в конце концов, наступает состояние декомпенсации. Эндотелий истончен, функции клеток ослаблены, через дефекты эндотелия внутриглазная жидкость передней камеры проходит в строму роговицы, вызывая отек с последующей деструкцией. Роговица мутнеет. Далее развивается отек и наружного, эпителиального слоя роговицы, может возникнуть буллезная кератопатия, с формированием пузырей («булл») на поверхности роговицы. Разрыв этих пузырей вызывает сильнейший дискомфорт, нередко и болевой синдром.
Потеря эндотелиальных клеток усугубляется или ускоряется после травм либо хирургических вмешательств.
Таким образом, у пациентов с дистрофией Фукса особенно выражен риск отека роговицы после операций на глазах, поскольку функция эндотелиальных клеток у них ослаблена изначально.
Симптоматика дистрофии Фукса
Клиническая выраженность симптомов эндотелиальной дистрофии роговицы довольно разнообразна: от бессимптомного течения и до тяжелой степени буллезной кератопатии.
Ранние стадии заболевания характеризуются повышенной чувствительностью к свету и ухудшением зрения утром с постепенным восстановлением его к вечеру. Это можно объяснить тем, что во сне с поверхности роговицы испарения влаги не происходит, и жидкость накапливается в роговице. При бодрствовании, из-за испарения с роговицы жидкости, отек уменьшается, зрение улучшается. Прогрессирование заболевания делает зрение все более низким. Вовлечение в процесс эпителия с образованием булл провоцирует возникновение ощущения инородного тела, болевого синдрома, выраженной светобоязни.
Диагностика
Диагностирование эндотелиальной дистрофии роговицы требует проведения биомикроскопии — осмотра роговой оболочки под щелевой лампой. В ходе осмотра иногда обнаруживается частичное отсутствие эндотелия, буллезные изменения эпителия, отек роговицы.
Вместе с тем, применяется пахиметрия, необходимая для определения толщины роговицы и выраженности ее отека.
Подтверждение диагноза и оценка тяжести процесса происходит после получения данных конфокальной микроскопии роговицы, которая позволяет получить четкое изображение эндотелия, определить плотность клеток на единицу его площади, рассчитать их средний размер.
Лечение
Симптоматическое лечение эндотелиальной дистрофии строится на применении инстилляций гипертонических солевых растворов, способных притягивать воду. Таким способом, из роговицы удаляется излишняя жидкость, и зрение временно улучшается. При возникновении буллезной кератопатии для снижения выраженности болевого синдрома, могут быть использованы с лечебной целью мягкие контактные линзы.
Кардинальное лечение заболевания — пересадка роговицы. Не так давно, роговицу было принято пересаживать целиком, выполняя сквозную кератопластику. В последующем была разработана технология послойной кератопластики, которая предполагает пересадку только определенных слоев роговой оболочки. При дистрофии Фукса в последние годы все чаще применяют и так называемый метод DSEK — пересадку только десцеметовой мембраны и эндотелиального слоя роговицы.
«Московская Глазная Клиника» предлагает всестороннюю диагностику и эффективное лечение различных заболеваний глаз. Применение самой современной аппаратуры и высокий профессиональный уровень работающих в клинике специалистов исключают возможность диагностической ошибки.
По результатам обследования каждому посетителю будут даны рекомендации по выбору наиболее эффективных методов лечения выявленных у них патологий глаз. Обращаясь в «Московскую Глазную Клинику», вы можете быть уверены в быстрой и точной диагностике и эффективном лечении.
Высочайший уровень теоретической подготовки и огромный практический опыт наших специалистов гарантирует достижение наилучших результатов лечения.
Все интересующие Вас вопросы можно задать специалистам по телефонам 8 (800) 777-38-81 и 8 (499) 322-36-36 или онлайн, воспользовавшись соответствующей формой на сайте.
1.2 Эндотелиальная дистрофия роговицы – эпидемиология, этиология,патогенез, классификация
Наибольшую распространенность [269, 272, 269] и клиническую значимость среди генетически детерминированных дистрофий заднего эпителия роговицы имеет эндотелиальная дистрофия роговицы Фукса, впервые описанная австрийским офтальмологом E. Fuchs в 1902-м году и представленная им под названием «эпителиальная дистрофия роговицы» [170]. В своей работе автор впервые высказал предположение о природе заболевания, связав его с изменениями задних слоев роговицы, в результате которых происходит пропитывание внутриглазной жидкостью стромы роговицы с последующим нарастанием отека эпителия [170, 269].
Предложенный E. Fuchs термин «эпителиальная дистрофия» в настоящее время не используется, так как было доказано, что эпителий роговицы вовлекается в патологический процесс вторично, на поздних стадиях заболевания [136, 329].
В последующем Vogt A., после изобретения в 1911-м году щелевого микроскопа, подробно описал биомикроскопическую картину начальных клинических проявлений заболевания и предложил термин «cornea guttata» для описания характерных эндотелиальных изменений роговицы в виде капель или выпячиваний, которые при увеличении напоминают вид «булыжной мостовой» или «запотевшего стекла» [340]. Считается, что cornea guttata служит основным клиническим признаком ДФ и является обязательной находкой при биомикроскопическом исследовании задних слоев роговицы. В то же время немаловажным является тот факт, что cornea guttata может носить посттравматический или поствоспалительный характер, являясь при этом признаком вторичной недостаточности монослоя эндотелиальных клеток [177].
Заболевание встречается в среднем у 4-4,5% пациентов старше 50-ти лет [96, 106, 269, 334], имеет неравномерное географическое распространение. Дистрофия роговицы Фукса встречается с большей частотой в странах Европы и США, с меньшей в странах Азии, в частности в Японии [91].
По некоторым данным, женщины страдают ДФ чаще мужчин, приблизительное соотношение составляет 3:1 [112, 172, 192, 112, 184, 198]. Есть данные, что избыточный вес уменьшает вероятность прогрессирования ДФ, а табакокурение — увеличивает [177, 270, 268].
По данным одномоментного обсервационного исследования заболеваемости первичной эндотелиальной дистрофией роговицы Фукса в РФ по обращаемости в ЛПУ ФГАУ НМИЦ «МНТК «Микрохирургия глаза» имени академика С.Н. Федорова» МЗ РФ, проведенного в 2014-2016 гг., распространенность заболевания среди пациентов с катарактой составляет 4,1%, при этом соотношение женщин и мужчин равно 3,8:1 [2].
ДФ является генетически детерминированным заболеванием, чему в литературе имеются многочисленные подтверждения [176, 245, 69, 173, 197, 285].
Согласно современным представлениям, ДФ характеризуется аутосомно-доминантным типом наследования со 100% пенетрантностью и различной экспрессией, отличается локусной гетерогенностью (мутации в разных генах являются причиной одной болезни) и вариабельностью клинических проявлений каждого типа развития патологического процесса. Согласно последней версии (IC3D Edition 2) международной классификации дистрофий роговицы (J.S. Weiss и соавт.) «заинтересованные» локусы выявлены на различных хромосомах. Для ДФ с ранним началом — это хромосома 1p34.3-p32 (ДФ1). Для ДФ с поздним началом — целый ряд хромосом: 13pter-q12.13 (ДФ2), 18q21.2-q21.3 (ДФ3), 20p13-p12 (ДФ4), 5q33.1-q35.2 (ДФ5), 10p11.2 (ДФ6), 9p24.1-p22.1 (ДФ7) и 15q25 (ДФ8) [191].
ДФ — медленно прогрессирующее дегенеративное заболевание глаза. На сегодняшний день выявлено, что целый ряд клеточных процессов играет роль в дистрофии Фукса: отложение ненормального экстрацеллюлярного матрикса, окислительный стресс, повышенный апоптоз, эпителиально-мезенхимальный переход, измененная аутофагия. Но при этом данное заболевание требует дальнейшего изучения, так как по-прежнему отсутствует единая объединяющая множество компонентов теория [193].
Предположение, что ослабление светового потока происходит по причине увеличения толщины роговицы недостаточно, так как коэффициент пропускания света уменьшается только на 4% при увеличении толщины роговицы вдвое (закон Lambert-Beer) [107]. Важным фактором в возникновении и возрастании величины светорассеяния является неравномерное расширение коллагеновых волокон. Доказанным является факт, что в нормальных условиях клетки эндотелия человека не проявляют способности к пролиферации in vivo [85, 148].
При физиологической регенерации в клетках преобладают процессы восстановления внутриклеточных элементов. В восполнении функции погибших клеток принимают участие соседние за счет изменения формы (полиморфизм) и размеров (полимегетизм). Изучение компенсаторных возможностей клеток эндотелия позволило установить, что минимальное значение ПЭК, при котором возможно поддержание прозрачного состояния роговицы, составляет около 500 кл/мм2 [292, 320].
Помимо монослоя эндотелиальных клеток, в патологический процесс ДФ вовлекается задняя пограничная мембрана, или Десцеметова мембрана, названная по имени Jean Descemet и представляющая собой базальную мембрану эндотелиального слоя, которая у новорожденного имеет толщину около 3 мкм, у взрослого — 10-12 мкм. ДМ имеет мезодермальное происхождение и, как все базальные мембраны, состоит из коллагена IV и VIII типов, ламинина, фибронектина и протеогликанов, таких как гепаран-сульфат, кератан-сульфат и дерматан-сульфат. Как уже было выше сказано, в нормальной ДМ при электронной микроскопии определяются 2 слоя: 1) передняя полосатая зона и 2) задняя неполосатая зона [204, 345]. При ДФ ДМ утолщается в 2-4 раза за счет формирования трех новых слоев [121, 204, 345].
Морфологическое изучение ДМ при ДФ показало, что средняя ее толщина равняется 21,5±4,5 мкм на периферии и 17,6±3,8 мкм в центре. Cornea guttata имеет место на 75% ДМ, а задний коллагеновый слой — на 15% [93].
Считается, что под влиянием генетических факторов эндотелиальные клетки приобретают морфологию и функции фибробластов и начинают вырабатывать коллагеновые фибриллы и вещество, аналогичное базальной мембране, приводя к образованию трех дополнительных слоев ДМ и ее утолщению. Похожие изменения обнаружены и у некоторых здоровых пожилых людей, как физиологический феномен. Это так называемые тельца Хассаля-Хенле (Hassal-Henle bodies/warst) — мелкие, округлые, бессимптомные образования со стороны эндотелия, располагающиеся на периферии роговицы [204, 214, 256, 345].
Для систематизации клинических проявлений заболевания В.В. Волковым и М.М. Дроновым (1978) предложена классификация эндотелиально-эпителиальной дистрофии роговицы, также применимая и к первичной ДФ,учитывающая изменения роговицы по глубине поражения ее тканевых слоев, где выделено 5 стадий:
I стадия — эндотелиальная, характеризуется морфологическими изменениями клеток эндотелия, возможен локальный отек и, соответственно, единичные локальные складки Десцеметовой оболочки.
II стадия — стромальная, характеризуется возникновением стойкого отека эндотелия и стромы в результате пропитывания ее внутриглазной жидкостью, множественные складки Десцеметовой мембраны.
III стадия — эпителиальная (буллезная), характеризуется возникновением диффузного отека эпителия и булл в результате скопления жидкостью под слоем эпителиальных клеток.
IV стадия — сосудистая (неоваскулярная), характеризуется прорастанием преимущественно глубоких сосудов в задние слои роговицы, вследствие нарушения процессов метаболизма.
V стадия — терминальная (фиброзная), характеризуется формированием стойкого помутнения роговицы, как правило, неравномерной плотности вследствие замещения слоев роговицы рубцовой и сосудистой тканью с возможными очаговыми поверхностными изъязвлениями.
Существует иная классификация ДФ, согласно которой выделяют 4 стадии [172, 343]:
I стадия — изменения эндотелия в виде центрально расположенных единичных или сливных гутт, появляющихся чаще после 40 лет. Субъективные жалобы, как правило, отсутствуют.
II стадия — возникновение отека стромы и эпителия роговицы. Больные предъявляют жалобы на туман перед глазами, преимущественно в утреннее время, радужные круги вокруг источников света.
III стадия — образование эпителиальных кист, сливающихся в буллы. При обнажении булл больные предъявляют жалобы на возникновение резких, колющих болей, периодическое чувство инородного тела.
IV стадия — развитие очагов стромального и субэпителиального помутнения, появление новообразованных сосудов. Отмечается уменьшением болевого синдрома и уменьшение буллезности.
В мире одной из популярных является классификация ДФ, предложенная Krachmer J. с соавторами в 1978 г. [106]. Она включает 5 стадий, основанных на обнаружении и подсчете гутт на задней поверхности роговицы в оптическом срезе и при ретролюминесценции:
0 стадия — до 11 центрально расположенных гутт на роговицах обоих глаз.
I стадия — 12 или более центрально расположенных гутт.
II стадия — сливные центральные гутты шириной 1-2 мм.
III стадия — сливные центральные гутты шириной 2-5 мм.
IV стадия — сливные центральные гутты шириной более 5мм.
V стадия — сливные гутты шириной более 5 мм, отек стромы и/или отек эпителия роговицы.
Разделение дистрофии Фукса, согласно представленным стадиям, является наиболее удобным на ранних этапах заболевания. Применение конфокальной микроскопии, фоторегистрации гутт при ретролюминесценции и ОКТ позволяет достоверно установить прогрессирование заболевания на субклиническом уровне [36, 61, 63].
В 2008 г. J. Weiss и Международный комитет по классификации дистрофий роговицы (International Committee for Classification of Corneal Dystrophies — IC3D) опубликовали классификацию дистрофий, которая на сегодняшний день имеет широкое распространение в мире [174, 342, 64, 243, 317]. В основе этой классификации лежат анатомические принципы организации — в соответствии с наиболее поврежденным слоем роговой оболочки глаза: эпителий, строма или эндотелий. Эндотелиальная дистрофия Фукса относится к группе дистрофий Десцеметовой мембраны и эндотелия.
В IC3D классификации эта группа выглядит следующим образом:
— эндотелиальная дистрофия роговицы Фукса (FECD) C1, C2, или C3;
— задняя полиморфная дистрофия роговицы (PPCD) C1 или C2;
— врожденная наследственная эндотелиальная дистрофия 1 (CHED1) C2;
— врожденная наследственная эндотелиальная дистрофия 2 (CHED2) C1;
— х-сцепленная эндотелиальная дистрофия роговицы (XECD) C2.
В 2015 году была опубликована обновленная классификация J.S. Weiss et al.
— Classification of Corneal Dystrophies — IC3D Edition 2 [191].
В новой версии группа эндотелиальных дистрофий представлена таким образом:
— эндотелиальная дистрофия роговицы Фукса (FECD) C1, C2, или C3;
— задняя полиморфная дистрофия роговицы (PPCD) C1 или C2;
— врожденная наследственная эндотелиальная дистрофия (CHED) C1;
— х-сцепленная эндотелиальная дистрофия роговицы (XECD) C2.
Иридо-корнеальный эндотелиальный синдром не является наследственной патологией и почти всегда бывает односторонним. Этот синдром включает группу заболеваний: синдром Когана-Риза, синдром Чандлера и эссенциальную атрофию радужки. В частности, при синдроме Чандлера гистопатологические исследования выявляют аномальные эндотелиальные клетки, которые мигрируют через трабекулярную сеть к радужке. Пролиферация этих аномальных клеток может вызвать отек роговицы, периферические синехии и глаукому, а также тракцию и атрофию радужки [27].
Буллезная кератопатия (БК) является вторичным заболеванием. Развивается вследствие проникающих ранений глазного яблока, воспалительных процессов роговой оболочки, оперативных вмешательств на переднем отрезке глаза, чаще всего после факоэмульсификации катаракты с имплантацией ИОЛ. Дистрофия Фукса, псевдофакичная буллезная кератопатия и иридо-корнеальный эндотелиальный синдром является одним из ведущих показаний к трансплантации роговицы в мире [38, 111, 114, 269].
- М.П. Киселева, З.С. Смирнова, Л.М. Борисова и др. Поиск новых противоопухолевых соединений среди производных N-гликозидов индоло[2,3-а] карбазолов // Российский онкологический журнал. 2015. № 1. С. 33-37.
- А.В. Ланцова, Е.В. Санарова, Н.А. Оборотова и др. Разработка технологии получения инъекционной лекарственной формы на основе отечественной субстанции производной индолокарбазола ЛХС-1208 // Российский биотерапевтический журнал. 2014. Т. 13. № 3. С. 25-32.
- ОФС.1.2.1.1.0003.15 Спектрофотометрия в ультрафиолетовой и видимой областях // Государственная фармакопея, XIII изд.
- https://www.KrasotaiMedicina.ru/diseases/ophthalmology/endothelial-dystrophy.
- https://mgkl.ru/patient/stati/endotelialnaya-distrofiya-rogovitsy.
- https://eyepress.ru/article.aspx?44375.
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая эффективность прототипа лекарственной формы соединения ЛХС-1208 для внутривенного введения // Российский биотерапевтический журнал. 2012. № 2. С. 49.